Aumento delle dimensioni degli
organismi e della
specializzazione cellulare
Perdita di contatto
diretto fra cellule ed
ambiente esterno per
rifornimento di
materiali
Sistema interno di trasporto
La circolazione del sangue fornisce un sistema di
trasporto e di comunicazione fra le cellule,
contribuendo a mantenere un ambiente interno
relativamente stabile ed ottimale per l’attività
cellulare.
A rigore il sangue non è un liquido corporeo come le
lacrime, la saliva e l’urina, ma piuttosto un tessuto
connettivo specializzato formato da una soluzione
acquosa (plasma) nella quale sono contenute sostanze
varie: gas, elettroliti, metaboliti, cataboliti, vitamine,
proteine e diverse popolazioni cellulari (parte
corpuscolata)
Il sangue costituisce circa il 6% del peso corporeo.
Il plasma è circa 3 litri ed è formato al 90% da acqua,
mentre della rimanente porzione il 70% sonoacqua
proteine, il
20% molecole di piccole dimensioni e il 10% elettroliti
proteine
La porzione corpuscolata è formata al 99% da
eritrociti, l’1% sono leucociti e trombociti o piastrine.
molecole varie
Ematocrito: volume percentuale della porzione
elettroliti
corpuscolata rispetto al volume totale. Vale mediamente
42% nelle donne e 45% negli uomini.
Per siero si intende invece il plasma privo dei fattori di
coagulazione
L’osmolarità del plasma risulta essere circa 280-300
mOsm/Kg.
Glucosio
aa
ac. grassi
elettroliti
acqua
Ossigeno
Anidride carbonica
SANGUE
Calore
Urea
Acido urico
Acqua in eccesso
Ormoni
Le funzioni del sangue sono divisibili in due gruppi:
1.
Funzioni di trasporto:
respiratoria
nutritiva
depuratrice
endocrina
2.
Funzioni di regolazione dell’omeostasi corporea
regolazione equilibrio acido-base
difesa
regolazione della temperatura
regolazione equilibrio idrico-salino
regolazione pressione osmotica
regolazione pressione arteriosa
emostasi
Cellule del sangue
Fagocitosi di
sostanze tossiche
e microorganismi
Trasporto
di gas
Produzione
e rilascio di
anticorpi
Inoltre bisogna ricordare che nel sangue si trovano
importanti sistemi tampone che aiutano a mantenere
costante il valore del pH. Vedremo inoltre che le proteine
del sangue hanno una funzione fondamentale nel
mantenere una pressione osmotica che è fondamentale
negli scambi transcapillari di acqua e soluti.
Volume del sangue (l): 7% ca del peso
totale in Kg della massa corporea priva
di grassi
Peso specifico: 1.057-1.062 gr/ml
Concentrazione osmotica: 300mosm/l
pH compreso fra 7.35 e 7.40
Costituente
Concentrazione (mEq/l)
Na+
135-145 (300mg/dl)
K+
3.5-5.0 (20mg/dl)
Ca2+
2.2-2.5 (9-10mg/dl)
Mg2+
1.5-2.0
H+
pH 7.35-7.45
Cl-
95-107
HCO3-
22-26
Lattato
1.0-1.8
Solfato
1.0
Fosfato
2.0
Proteine plasmatiche (6-8 gr /dl)
69kDa
Proteine plasmatiche
Funzione nella genesi
di una pressione
colloido-osmotica
(25mmHg)
Riserva per la
fornitura di aa
Trasportatori
di altre
molecole (O2,
CO2, lipidi,
metalli,
farmaci)
Proteine a
funzione
coagulante
Funzione ormonale
Funzione tampone per
mantenere il pH
Patologia
Enzima
Infarto del
miocardio
Creatin fosfochinasi
Transaminasi glutammico piruvica
Transaminasi glutammico ossalacetica
Affezioni
epatiche
Transaminasi glutammico piruvica
Transaminasi glutammico ossalacetica
Lattato deidrogenasi
Alterazioni ossee
Fosfatasi alcalina
Tumori della
prostata
Fosfatasi acida
Lesioni del
pancreas
Amilasi
Fra le proteine riveste
particolare importanza
l’albumina (4 gr/dl) che è
sintetizzata a livello epatico e
non diffonde attraverso
l’epitelio vascolare. É la
principale responsabile della
pressione colloido-osmotica o
oncotica che regola il
passaggio di acqua e soluti fra
letto capillare e interstizio.
Lipidi: colesterolo di cui il 30% in forma libera
e il 70% in forma esterificata. Colesterolo,
fosfolipidi e trigliceridi sono trasportati sotto
forma di lipoproteine (chilomicroni, VLDL, LDL
e HDL)
Glicidi: principalmente glucosio (80-110mg/dl)
Azoto: 10-25mg/dl sotto forma di urea, acido
urico, creatinina, ammoniaca e aa
Le cellule del sangue comprendono:
Eritrociti: Sono circa 5 milioni/mm3 nell’uomo e 4.5 nella
donna. Contengono circa 15 gr/dl di emoglobina. Sono
circa 7μm di diametro. Hanno una vita media di 120 gg
dopo i quali sono distrutti a livello splancnico.
Leucociti: sono circa 4000-10.000/mm3 e comprendono i
granulociti (neutrofili 40-75%, basofili < 1%, eosinofili 16%) e le cellule linfoidi con monociti (2-10%) e linfociti
(20-45%)
Piastrine: 150.000-400.000/mm3 sono responsabili della
coagulazione del sangue.
L’eritropoiesi è la formazione dei globuli rossi da parte
del midollo rosso delle ossa piatte (sterno, vertebre,
coste, ossa della pelvi) a partire dalle cellule staminali
totipotenti. Sono prodotti circa 230 miliardi di globuli
rossi al giorno e altrettanti sono distrutti. Le sostanze
necessarie per l’eritropoiesi sono molte, fra cui la
vitamina B12, ac. folico, ferro e proteine fra cui
l’eritropoietina che ha funzione di controllo ed è prodotta
in massima parte a livello renale. Controlla la quantità
prodotta in condizioni patologiche (anemie, emorragia…) o
parafisiologiche (alta montagna etc..)
La distruzione dei
globuli rossi comporta
la riutilizzazione di
molte parti
dell’emoglobina,
mentre altre sono
escrete sotto forma di
bilirubina.
Monociti (macrofagi): sono piuttosto grandi con un
grosso nucleo bilobato a ferro di cavallo. Quando
entrano nel sangue sono detti monociti e qui
stazionano per 24-36 ore; poi passano nel tessuto
connettivo e diventano macrofagi. Hanno anche
funzione secretoria con produzione di lisozima,
interferoni.
Linfociti: comprendono generalmente il 25-30%
delle cellule bianche del sangue. Sono cellule molto
attive dal punto di vista immunitario e
comprendono diverse classi, ciascuna con
specifiche funzioni e proprietà. Gli organi linfoidi
comprendono il timo, il midollo osseo, la milza, il
linfonodi, le tonsille palatine, le placche di Peyer e
il tessuto linfoide dei tratti respiratorio e
digerente.
Piastrine: 1-4μm di diametro. Membrana esterna
dotata di un glicocalice di cui fanno parte i
recettori che mediano le funzioni piastriniche. Non
hanno nucleo, ma posseggono tutti gli altri
componenti cellulari.
Evoluzione del
sistema circolatorio
Un sistema circolatorio può essere aperto o chiuso. In un
sistema aperto il sangue è pompato dal cuore attraverso i vasi
ma poi lascia i vasi sanguigni ed entra in cavità (emocele) in
un fluido detto emolinfa. Da questo liquido ossigeno e nutrienti
entrano in contatto con le cellule. L’emolinfa scorre lentamente
perché non vi è pressione sanguigna dopo che essa ha
lasciato i vasi. L’animale deve muovere i muscoli per far
muovere l’emolinfa in questi spazi. Gli Artropodi e la maggior
parte dei molluschi (eccetto i cefalopodi) hanno un sistema
aperto (sistema lacunare).
In un sistema chiuso il sangue rimane all’interno
dei vasi, la pressione è elevata e il sangue è quindi
pompato più velocemente. Opportune valvole
evitano il reflusso del sangue nei vasi. Questo tipo
di sistema circolatorio si trova nei Vertebrati e in
diversi tipi di Invertebrati come anellidi, calamari e
ottopodi. Il sangue usualmente contiene cellule e
plasma. Le cellule del sangue dei vertebrati
contengono emoglobina.
Vediamo uno schema del sistema circolatorio nei
diversi gruppi di vertebrati.
In tutti i vertebrati il cuore è formato da camere
atriali e camere ventricolari
Le branchie contengono numerosi capillari per gli scambi
gassosi. Quando esce dalle branchie la pressione del
sangue è molto bassa. Da quì il sangue va alle diverse
parti del corpo.
Il sangue dai polmoni va all’atrio sx. Il sangue refluo
dal corpo (sistemico) va all’atrio dx. Entrambi gli atri si
svuotano nel ventricolo.
Il vantaggio di questo
sistema è che il sangue
ha una pressione
elevata nei vasi che
portano sia ai
polmoni che al corpo.
Nella maggior parte dei rettili il ventricolo è
parzialmente diviso.
Questo riduce il
mixing fra sangue
ossigenato e non
ossigenato. La parziale
divisione è rappresentata
dalla linea tratteggiata.
Coccodrilli, uccelli e mammiferi hanno quattro camere
e due pompe separate di cui
una per la circolazione
polmonare e una per la
circolazione sistemica. La
pressione rimane sempre
elevata.
Generalità sul
sistema
cardiovascolare
umano
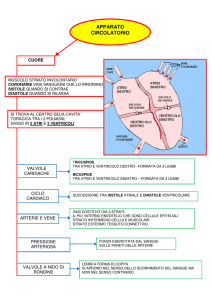
Il sistema cardiovascolare è costituito da una pompa, il
cuore, da un sistema di condotti di distribuzione e di
raccolta e una vasta rete di vasi.
Vedremo che il cuore è formato da due pompe connesse
fra loro da condotti cilindrici (vasi) in cui scorre il sangue:
Il cuore pompa 7200 l in 24 h
la parte destra spinge il sangue ai polmoni per
l’ossigenazione (circolo polmonare)
la parte sinistra spinge il sangue ai vari distretti corporei
(circolo sistemico)
Opportune valvole cardiache assicurano l’unidirezionalità.
Vedremo inoltre che la gittata cardiaca è intermittente,
mentre il flusso periferico è continuo.
Il sangue scorre nelle arterie il cui diametro diminuisce
progressivamente verso la periferia insieme ad una
variazione della struttura.
Dalle arteriole e dai capillari il sangue torna al cuore
attraverso il sistema venoso. Anche le vene modificano
diametro e struttura e assicurano il ritorno venoso grazie
alle vene cave superiore ed inferiore.
I condotti del sistema circolatorio sono distribuiti in
serie (aorta, arterie, arteriole, capillari) e in parallelo
(arteriole totali e capillari totali)
Q=ΔP·R
Circolazione in serie
Circolazione in serie: il flusso Q è
costante ma varia il gradiente
pressorio
Circolazione in parallelo: varia la
distribuzione del flusso ai vari
distretti
Circolazione in parallelo
Quali sono le funzioni del sistema circolatorio?
Trasporto di sostanze nutritizie ai
tessuti
Eliminazione delle sostanze di rifiuto
Trasporto di ormoni ai tessuti bersaglio
In generale, mantenimento di un
ambiente ideale per la sopravvivenza ed il
buon funzionamento cellulare
In generale si può dire che la
funzione principale del sistema
circolatorio è quella di fornire un
flusso di sangue continuo e costante
attraverso i tessuti
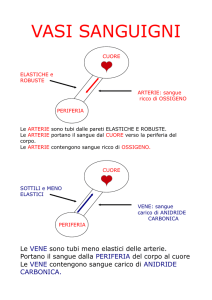
Vediamo quali sono le funzioni dei vasi sanguigni.
Arterie: trasporto di sangue a regimi di alta
pressione
Arteriole: valvole di controllo di resistenza del
sistema arterioso
Capillari: scambio di fluidi, nutrienti, elettroliti
ed ormoni
Venule: raccolta di sangue refluo
Vene: trasporto di sangue al cuore a regimi di
bassa pressione
Atrio sx
Vene polmonari
Ventricolo sx
Aorta
Grandi arterie
Circolo polmonare
Arterie polmonari
Piccole arterie
Ventricolo dx
Arteriole
Capillari
Atrio dx
Venule
Vene cave
Grandi vene
Piccole vene
S
I
S
T
E
M
I
C
I
CUORE
Volume di
sangue
(%)
Vasi
Numero
Area sezione
trasversa (cm2)
Aorta
1
2.8
Arterie
40-110.000
40
Arteriole
2.8 106
55
Capillari
2.7 109
25000
Venule
107
785
Vene
660.000-106
631
Cave
2
3.1
Arterie e
arteriole
1-1.5 106
137
3
Capillari
2.7 109
1357
4
Vene-venule
2 107
210
5
Atri-ventricoli
2+2
11
5
67
5
Endotelio
Tessuto elastico
Muscolo liscio
Tessuto fibroso
Notare la relazione inversa fra velocità e area della
sezione traversa e la caduta di pressione a livello delle
arteriole
Valori pressori
medi (mmHg)
Velocità media
(cm/s)
Aorta
85
31
Grandi arterie
-----
20
Arteriole
38
-----
Capillari
25
0.5
Venosa
5
-----
Vene cave
-----
13
Pressione sanguigna nelle diverse parti
del sistema circolatorio
Ricordiamo che si intende per arterie i vasi che si
allontanano dal cuore.
Arterie sistemiche: trasportano sangue ossigenato ai
distretti corporei
Arterie polmonari: trasportano sangue non ossigenato
ai polmoni
Si intende per vene i vasi che arrivano al cuore.
Vene sistemiche: trasportano sangue non ossigenato
refluo dai distretti corporei
Vene polmonari: trasportano sangue ossigenato dai
polmoni all’atrio sx.
Il cuore: configurazione e rapporti
Il cuore è un organo muscolare sacciforme, diviso in due
parti, destra e sinistra, completamente separate fra di
loro. Ogni metà, come vedremo, è formata da due
camere, una superiore detta atrio ed una inferiore detta
ventricolo.
Il cuore è situato nella cavità toracica in uno spazio
compreso fra i due polmoni, detto mediastino, ed è
appoggiato sul centro frenico del diaframma. È spostato
anteriormente e verso sinistra.
Il mediastino è la zona mediana della cavità toracica,
posta tra i due polmoni e delimitata in basso dal
diaframma.
Il mediastino anteriore contiene il cuore ed i vasi
sanguigni che da questo si dipartono, il mediastino
posteriore contiene la trachea, i bronchi, l‘esofago, il
dotto toracico e l‘aorta discendente.
Il cuore ha forma conica
ed è leggermente
appiattito in senso anteroposteriore. La punta o
apice volge in basso, in
avanti e a sinistra, mentre
la base è in alto e guarda a
destra e indietro. Pesa
circa 200-300 gr e
contiene 500ml di sangue.
Il cuore è completamente avvolto dal pericardio, una
membrana sierosa che forma un sacco a doppia parete,
bagnata internamente da un velo di liquido pericardico.
Prende rapporto tramite il pericardio con la faccia
mediastinica dei polmoni lateralmente; con l’esofago,
i bronchi extrapolmonari, l’aorta toracica, il dotto
toracico e la vena azigos posteriormente;
anteriormente è a diretto contatto con la regione
costo-sternale della parete toracica; inferiormente
appoggia sul diaframma e con l’interposizione di
questo contrae rapporto con stomaco e fegato.
Conformazione interna del cuore
L’atrio destro comunica con il sottostante ventricolo
destro e lo stesso vale a sinistra. Non esiste
comunicazione fra cuore destro e cuore sinistro. Essi
infatti sono separati da un setto che comprende una
porzione inter-atriale ed una porzione interventricolare. Gli atri comunicano con i sottostanti
ventricoli attraverso le valvole atrio-ventricolari che
vedremo più avanti. La valvola destra presenta tre
cuspidi ed è detta tricuspide, mentre la sinistra ne
presenta due ed è detta bicuspide o mitrale
Circolazione fetale
Attraverso la vena cava inferiore
il sangue penetra nell'atrio destro
del cuore. L'atrio destro fetale,
in corrispondenza dello sbocco
della vena cava inferiore,
presenta una formazione
chiamata “valvola di Eustachio”.
Per mezzo di essa la corrente
sanguigna proveniente dalla vena
cava inferiore viene avviata verso
il setto interatriale, nel quale è
presente il forame ovale o di
Botallo che mette in
comunicazione i due atri.
Forame ovale che
bypassa il ventricolo
dx (1/3 del sangue)
Sangue
ossigenato
dalle vene
ombelicali
alla vena
cava
inferiore,
bypassando
il fegato
Il sangue pompato dal
ventricolo dx nel
tronco polmonare
passa nell’aorta
anziché andare ai
polmoni
La superficie interna degli atri è piuttosto liscia
mentre la superficie interna dei ventricoli presenta
numerosi rilievi intrecciati ed anastomizzati detti
trabecole carnee. Alcune trabecole si estroflettono
nelle cavità ventricolari in forma di tozzi coni, i
muscoli papillari che vanno a fissarsi con le corde
tendinee alla faccia inferiore e sui margini liberi
delle cuspidi valvolari.
Il cuore è un organo cavo sacciforme la cui parete è
formata da tre tonache sovrapposte. La più esterna
detta EPICARDIO è data dal foglietto viscerale del
sacco pericardico, mentre la più interna,
l’ENDOCARDIO, è una lamina endoteliale che riveste
la superficie di atri (endocardio più spesso) e
ventricoli (endocardio più sottile) e delle lamine
valvolari . La tonaca intermedia o MIOCARDIO è
formata da tessuto muscolare cardiaco i cui fasci
prendono attacco allo scheletro fibroso del cuore
Endocardio atriale
Endocardio ventricolare
Il miocardio è formato da tessuto muscolare striato
cardiaco, le cui fibre formano un reticolo
tridimensionale, in modo che le fibre siano orientate in
tutte le direzioni garantendo un perfetto svuotamento
delle camere cardiache. Il miocardio atriale è piuttosto
sottile e formato da due strati:
- lo strato interno forma un sacco incompleto, proprio di
ciascun atrio
- lo strato più esterno è formato da fasci ad andamento
trasversale in comune ad entrambi gli atri
La muscolatura dei ventricoli forma due sacchi conoidi
affiancati (fasci propri) con la base in corrispondenza delle
valvole AV, rivestiti all’interno e all’esterno da fasci
muscolari comuni. I fasci esterni si portano con andamento
obliquo dagli osti AV fino all’apice del cuore, ruotano di
180˚ e si portano all’interno dei sacchi propri,
distribuendosi sotto l’endocardio. Trabecole carnee e
muscoli papillari sono formati da queste fibre.
Il miocardio del ventricolo sx è molto più sviluppato di
quello del ventricolo dx
Il cuore è un organo
costituito da due pompe
separate che funzionano in
serie (l’output dell’una è
l’input dell’altra):
Cuore sinistro che pompa il
sangue nel circolo sistemico
(grande circolo)
Cuore destro che pompa il
sangue a livello polmonare
(piccolo circolo)
A sua volta ciascuna parte del
cuore è costituita da una camera
superiore detta ATRIO e da una
camera inferiore detta
VENTRICOLO. L’atrio costituisce
una debole pompa che
contribuisce a far passare il
sangue nel ventricolo, mentre il
ventricolo è la pompa principale
che imprime la forza necessaria a
pompare il sangue in circolo.
Il cuore è formato da tre tipi di muscolo cardiaco:
-
Muscolo atriale
-
Muscolo ventricolare
-
Fibre eccitatorie conduttive specializzate con
scarsa contrattitlità
Il muscolo atriale e quello ventricolare hanno
caratteristiche morfologiche simili a quelle del muscolo
scheletrico, ma con una contrazione che dura più a lungo.
Le fibre conduttive si contraggono poco, perché
hanno pochi elementi contrattili, ma godono invece di
ritmicità e vari gradi di velocità di conduzione.
Il muscolo cardiaco è
striato come il muscolo
scheletrico, contiene
similmente actina e miosina
che si interdigitano come
succede nel muscolo
scheletrico. Le fibre si
ramificano più volte e si
interdigitano fra loro. Dal
punto di vista contrattile il
muscolo cardiaco è assai
diverso da quello
scheletrico
La caretteristica più eclattante di questo tessuto è la
presenza dei dischi intercalari.IL disco intercalare è un
sito di adesione/comunicazione altamente specializzato
fra cellula e cellula. Esso segna l’inizio di un miocita e la
fine del successivo e attraverso di esso l’informazione
viene passata da cellula a cellula.
I dischi intercalari sono zone
molto frastagliate
caratterizzate dalla presenza
di gap junctions e desmosomi.
Le prime garantiscono una
veloce progressione del
segnale elettrico, mentre i
secondi sono zone di forte
adesione meccanica
attraverso le quali la forza
generata da una cellula viene
trasmessa alle altre
I dischi intercalari sono vie a bassa
resistenza (1/400 della resistenza attraverso
la membrana esterna). Gli ioni si muovono
quindi facilmente lungo l’asse longitudinale e lo
spike si propaga facilmente da una fibra a
quella successiva. Il muscolo cardiaco può
essere considerato un sincizio per questa
facilità di comunicazione. Va però notato che
il cuore è in realtà formato da:
sincizio atriale
sincizio ventricolare
separati fra loro da tessuto fibroso
valvolare.
Questo allo scopo di sfalsare
temporalmente la contrazione degli atri
dalla contrazione dei ventricoli
La contrazione si propaga da atri a
ventricoli con un ritardo di circa 1/6
di secondo, in modo da garantire una
completa contrazione ventricolare,
DOPO una completa contrazione
atriale. Il segnale elettrico, come
vedremo, è veicolato dal fascio
atrio-ventricolare (A-V).
Nonostante le forti similitudine fra muscolo
scheletrico e muscolo cardiaco, esistono anche
fondamentali differenze che ne determinano le
proprietà contrattili. Vediamole
i.
Il muscolo scheletrico è capace di sostenere
una contrazione prolungata in regime tetanico;
il muscolo cardiaco non può assolutamente
giungere in regime tetanico e la sua
contrazione è solo transitoria, per poi
rilassarsi nuovamente.
ii.
La disposizione delle fibre nel miocardio è
interconnessa con continue ramificazioni e
presenza di abbondanti fibre di collagene,
mentre il muscolo scheletrico presenta una
configurazione in fibre parallele e minor
contenuto in collagene
iii.
Il meccanismo di eccitazione è unico ed
intrinseco al cuore stesso; le fibre vengono
incendiate e reclutate tutte insieme con
l'ordine prestabilito per la contrazione
iv.
Il muscolo scheletrico è molto più reattivo:
la velocità con cui si sviluppa forza a seguito
di una stimolazione è di un ordine di
grandezza superiore al miocardio.
v.
A completa differenza del muscolo
scheletrico, le cellule muscolari cardiache
sono mononucleate e dotate di molti
mitocondri. Il muscolo deve contrarsi
ripetitivamente per l'intera vita e non può
contrarre un debito significativo di ossigeno.
Cellula miocardica
Anche le cellule miocardiche sono formate da sarcomeri
con filamenti spessi di miosina e filamenti sottili di actina.
Vale anche in questo caso la teoria dello slittamento dei
filamenti. La relazione lunghezza/tensione è simile allo
striato con una lunghezza di riposo di 2-2.4μm.
Vedremo però che mentre lo striato lavora in condizioni di
lunghezza ideale per sviluppare la tensione massima, la
fibrocellula cardiaca lavora ad una lunghezza inferiore a l0.
Le cellule sono circa 5-15μm di diametro e 30-50μm di
lunghezza.
Nelle cellule cardiache il sistema dei tubuli T è
molto meno sviluppato e dà luogo a diadi (1
cisterna più il tubulo) invece che a triadi.
Inoltre questo sistema si apre in corrispondenza
della linea Z e non fra banda A e banda I come
nello scheletrico.
Le fibre muscolari cardiache sono
essenzialmente aerobiche perché il muscolo
cardiaco non ha mai fasi di riposo e quindi sono
ricche di mitocondri e mioglobina.
Tensione sviluppata (%)
Diagramma lunghezza-tensione per un singolo sarcomero
B
100
C
A
50
D
1
2
3
4
Lunghezza sarcomero (μm)
N.B. Contrazione di
tipo isometrico. Il
sarcomero è fissato ad
una certa l e si misura la
max tensione sviluppata
Equivalente dello sviluppo di tensione
Equivalente della lunghezza del sarcomero
Funzioni delle valvole cardiache
Nel cuore si distinguono due tipi di valvole:
Valvole atrio-ventricolari: sono situate fra la camera
atriale e la camera ventricolare ed impediscono il
reflusso di sangue dal ventricolo all’atrio durante la
sistole
Valvole semilunari (aortica e polmonare): sono situate
fra ventricolo e vaso arterioso di uscita (aorta e arteria
polmonare rispettivamente) ed impediscono il reflusso di
sangue dall’arteria al ventricolo durante la diastole.
Valvola AV
Valvola polmonare
Valvola AV
Valvola aortica
È importante ricordare che tutte queste valvole
si aprono e si chiudono PASSIVAMENTE in
presenza di un gradiente pressorio. Per ragioni
puramente anatomiche le valvole AV non hanno
bisogno di reflusso di sangue per chiudersi,
mentre le semilunari (più spesse) richiedono un
reflusso minimo per alcuni millisecondi
Come sono fatte queste valvole?
Le valvole AV sono dette
Valvola tricuspide fra atrio e ventricolo destro
Valvola bicuspide o mitrale fra atrio e ventricolo sinistro.
Sono formate rispettivamente da tre e due lembi valvolari
che richiudono l’apertura della valvola, ciascun lembo con
una superficie molto estesa in modo che la valvola sia
abbondantemente chiusa. Le cuspidi della valvola sono
collegate ai muscoli papillari attraverso le corde tendinee,
che si contraggono durante la contrazione ventricolare.
Le corde tendinee non servono
a far richiudere la valvola (che
si richiude per gradiente
pressorio), ma piuttosto
servono ad impedire che i lembi
si ripieghino eccessivamente
verso l’atrio. In caso di
danneggiamento delle corde
(come nella
mucopolisaccaridosi) o dei
muscoli papillari intervengono
danni anche letali.
Le valvole semilunari si trovano a
livello del tronco polmonare e
dell’aorta. Ciascuna valvola è
formata da tre cuspidi di
endocardio a forma di tasca (c).
Durante la contrazione dei ventricoli le taschine sono
appiattite contro le pareti del vaso. Appena il ventricolo si
rilassa (diastole) il sangue all’interno delle grandi arterie
inizia a rifluire verso il ventricolo. Questo causa il
riempimento delle cuspidi della valvola e fa chiudere il
vaso impedendo il riflusso.
Semilunar Valve
Sezione della valvola
aortica con tre cuspidi
Apertura e chiusura
della valvola
Quindi le valvole semilunari differiscono dalle valvole AV
perché:
Le valvole semilunari si chiudono molto più
bruscamente delle AV a causa dei valori di
pressione molto più elevati nei vasi arteriosi
La velocità di eiezione del sangue attraverso
le valvole semilunari è molto maggiore che
nelle AV a causa della minore apertura
Le valvole semilunari sono più facilmente
soggette ad usura che le AV
Valvola
artificiale
Insieme dei meccanismi attraverso i
quali l’attività elettrica del cuore
causa la contrazione delle fibre
muscolari.
STRIATO
Liberazione dal
reticolo
sarcoplasmatico
soltanto
CARDIACO
Aumento della
concentrazione del
Ca2+ intracellulare
Legame del Ca2+
con la troponina
Liberazione della
tropomiosina
Sliding dei filamenti
Ingresso dai
canali tipo L
della membrana
plasmatica e dei
tubuli T e
liberazione di
calcio dal
reticolo (CICR)
Come accade per il muscolo striato, il potenziale
si propaga all’interno della fibra muscolare
cardiaca attraverso il sistema dei tubuli T.
Questo, a sua volta, eccita la membrana del
reticolo sarcoplasmatico, causando il rilascio di
ioni Ca2+ nel sarcoplasma con un meccanismo
CICR mediato da RyR1 nello scheletrico e RyR2
nel cardiaco. Questi ioni determinano lo
slittamento dei filamenti, come succede nel
muscolo striato.
L-type Ca
channels
Le cisterne terminali del
reticolo sarcoplasmatico
(SR) si avvicinano al
sarcolemma. I canali del
calcio tipo L del
sarcolemma e i canali del
calcio sensibili al
RyR2
(isoforma del m. cardiaco)
calcio(RyR2) di SR sono
separati da circa 12nm
MUSCOLO STRIATO
MUSCOLO CARDIACO
La differenza fondamentale dal muscolo striato
è che la maggior parte del calcio necessario alla
contrazione deriva da diffusione attraverso i
tubuli T durante lo spike, e non dal reticolo
sarcoplasmico. Questo perché il reticolo
sarcoplasmico del muscolo cardiaco è molto meno
sviluppato di quello scheletrico (volume circa 25
volte inferiore) e il calcio storato e liberato è
insufficiente ad assicurare una corretta
contrazione.
La forza di contrazione del muscolo
cardiaco dipende soprattutto dalla
concentrazione del calcio extracellulare.
NOTA BENE
Il fosfolambano
regola la pompa
Va notato che nel
muscolo cardiaco non
esiste una triade come
nello striato (fra banda
A e banda I), ma
piuttosto una diade a
livello di stria Z e il
sistema è molto meno
sviluppato.
Alla fine del potenziale d’azione il calcio è
prontamente sequestrato nel reticolo
sarcoplasmico grazie ad una Ca-ATPasi e
scambiato con uno scambiatore Na-Ca all’esterno
della cellula.
Il muscolo cardiaco inizia a contrarsi pochi ms
dopo l’inizio dello spike e la contrazione finisce
pochi ms dopo la fine dello spike, per una durata
di circa 200ms nel muscolo atriale e 300ms nel
muscolo ventricolare.
All’aumentare della frequenza cardiaca, il
fattore pesantemente alterato è proprio il
rilassamento perché non si riesce a smaltire il
calcio intracellulare, tanto che ad alte
frequenze di battito, il cuore non ha il tempo di
rilassarsi completamente.
Il calcio citosolico può essere aumentato in vario modo,
causando un aumento della forza di contrazione (effetto
inotropo positivo):
Le catecolamine si legano al recettore β-
adrenergico e, attraverso un sistema di secondi
messaggeri, permettono l’aumento del calcio per
fosforilazione dei canali DHP-sensibili (L-type)
I glicosidi cardiaci (digitale) agiscono sulla Na-K
ATPasi bloccandola, con conseguente aumento del
Na citosolico. Lo scambiatore Na-Ca funziona meno
bene ed il calcio tende ad accumularsi con
conseguente effetto INOTROPO positivo
Va notato che ad un effetto inotropo positivo delle
catecolammine fa seguito anche un effetto lusitropo
positivo (aumento della velocità di rilassamento) che
permette una più veloce rimozione del calcio
intracellulare. Questo è possibile grazie all’aumento
di attività della Ca-ATPasi conseguente alla
fosforilazione della proteina regolatrice
fosfolambano e anche grazie alla maggior
dissociazione di calcio dalla troponina che si verifica
quando la troponina è fosforilata.
+
--
Va ricordato che le fosforilazioni operate dalla
proteina-chinasi AMPc-dipendente (PKA) servono per
incrementare sia la velocità della contrazione
(attraverso la fosforilazione dei canali del Ca2+ del
sarcolemma che causano un aumentato ingresso di
calcio nella cellula), sia la velocità del rilasciamento
(attraverso la fosforilazione del fosfolambano che
aumenta la captazione del Ca2+ dal reticolo
sarcoplasmatico e attraverso la fosforilazione della
TrnI che inibisce la fissazione del Ca2+ alla TrnC)