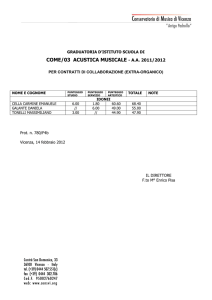
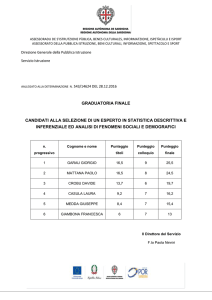
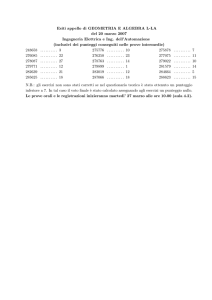
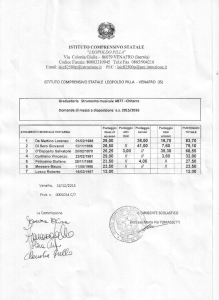
Progetto CIELO
Evoluzione nella gestione delle
Emergenze Intraospedaliere
Prevenzione dell’arresto cardiaco
negli ospedali per Acuti
U.O.C. ANESTESIA RIANIMAZIONE
Lamberto Padovan
Ospedale sicuro?
NICE clinical guideline 50
Acutely ill patients in hospital
www.nice.org.uk
“I pazienti che si ricoverano in ospedale (e i loro familiari) credono
che l’ospedale sia un luogo sicuro dove ritengono che riceveranno le
migliori cure.
Essi sono sicuri che, se le loro condizioni dovessero peggiorare, si
trovano nel posto ideale per ricevere un trattamento pronto ed
efficace.
Paradossalmente l’OSPEDALE PER ACUTI può fallire nella gestione
complessiva degli eventi critici come l’arresto cardio-circolatorio.
In-Hospital Cardiac Arrest
N osp
Posti letto
ammissioni
Giorni degenza
incidenza
1-3 / 1000 ricoveri / anno
Buist, BMJ 2002
(Australia)
1
0,24->0,15
per posto
letto
3,77-> 2,05/1000
admissions
Hodgetts, Resuscitation 2002
(UK)
1
Skovkoll, Acta Scandinavica
1999 (Norvegia)
1
0,054/posto
letto/anno
Peberdy, Resuscitation 2003
(USA)
207
0.175/posto
letto/anno
Chung-Lian Resuscitation 2007
(Taiwan)
1
2,3/100
admissions/anno
MERIT, Lancet 2005
(Australia)
23
2,61 /1000
admissions
Sandroni, Resuscitation 2004
(Italia)
1
1,25/1000
admissions/year
3,3/1000
admissions /year
1,3/1000
admissions
17.3
per 100 000
patient-days
Sopravvivenza 14 - 17%
13,2 /100000
patient days
Mortalità ospedaliera
indicatore qualità della cura globale
( Joint Commission for Hospital Accreditation)
Deve valutare:
morti in 24 h da
dimissione
malattie
terminali
case mix
ospedaliero
comorbilità
pazienti
L’evento avverso acuto
L’evento avverso acuto non è improvviso ma
annunciato da un deterioramento dei segni
vitali registrato da 6 a 24 ore prima nel
– 80% degli arresti cardiaci
– 50% delle morti non DNR
– 70% dei ricoveri inattesi in ICU
Hodgetts, Resuscitation 2002; Nurmi, Acta Anesthesiol Scand 2005
Harrison, Resuscitation 2005,Cuthbertson, Cirit Care Med 2007
Le peculiarità IHCA
condizioni pre-arresto
ritmo di presentazione
modalità di presentazione
Condizioni pre-arresto
Frediksson M, Resuscitation 2006
Ritmo di presentazione
Il ritmo di presentazione
nella maggioranza dei casi
è un ritmo non defibrillabile
Con una sopravvivenza
molto più bassa
Sandroni, Congr Naz IRC 2006
Modalità di presentazione
La maggioranza degli ACC intraospedalieri
non è un evento improvviso né inatteso
Alterazioni correlate ad insorgenza di ACC
odds ratio
p
FR anomala o dispnea documentata
3.49
<.001
Frequenza cardiaca anomala
4.07
<.001
Pressione sistolica anomala
19.92
<.001
Hodgetts, Resuscitation 2002
Segni prodromici
Early signs (54,7% adm)
Late signs (16% adms)
• SpO2 90-95%
• SBP 80-100 mmHg or
181-240 mmHg
• HR 40-49 or 121-140 /min
• FR >25
•
•
•
•
SpO2 < 90%
SBP < 80 mmHg
HR <40 or > 140/min
GCS < 9 or V of AVPU
Harrison GA, Resuscitation, 2006
L’evento avverso acuto
Buist M, Resuscitation 2004
Interdipendenza
delle funzioni vitali
Emergenza intraospedaliera
IHCA
DNR
MET
Syndrome
La soluzione
Il riconoscimento e la stabilizzazione dei
pazienti a rischio potrebbe ridurre
L’incidenza
di ACC
Il numero di ricoveri inaspettati in ICU
la mortalità intraospedaliera
tentativi inappropriati di rianimazione (DNR)
Out-of-Hospital
Chainof
ofSurvival
Survival
In-Hospital Chain
European
Council
AmericanResuscitation
Heart
Association
Kaye
1997
Guidelines for Resuscitation, 2005
Individuazione
dei pazienti con
in segni
cui la di
Precoce
riconoscimento
dei
rianimazione
è appropriata
allarme
Implementazione RRS 2008
Raccomandato da:
• ERC Guidelines
• SIAARTI – IRC
guidelines
• NICE guidelines
• JCAHO: 2008 Ntnl
patient safety goals
Emergenze intra-ospedaliere
Raccomandazioni SIAARTI – IRC
Savoia, Bosco, Cerchiari, De Blasio, Della Corte, Gordini, Petrini, Radeschi, Raimondi, Rosafio,
Linee Guida per ospedali
Prima fase: migliorare e standardizzare la risposta
all’arresto cardiaco (livello A)
Seconda fase: implementare un sistema di risposta
rapida agli stati critici con parametri vitali conservati per
prevenire l’arresto cardiaco (livello B)
Ulss 17 Deliberazione n°365 del 15.04.09
Commissione Interna Emergenza
e Logistica in Ospedale (CIELO)
• Ruolo dell’ Anestesista-Rianimatore
• Rileva competenze e definisce bisogno formativo
• Individua un referente formazione – organizzazione
(1 Resuscitation Training officer / 200 letti acuti)
• Elabora e diffonde piano emergenza intraospedaliera
• Definisce e rivede indicatori di qualità ed efficacia
• Elabora procedure limitazione trattamento
1999 UK Recommendations by
Royal College of Anaesthetists
Rapid Response System
Organizzare e standardizzare la risposta alle
emergenze intra-ospedaliere
•
•
•
•
I presupposti
Il bisogno
Pianificazione
Attuazione
-
Braccio afferente (allertamento e primo soccorso)
Braccio efferente (il team avanzato)
Raccolta dati – quality improvement
Formazione
• Strategie di implementazione
Rapid Response Structure
I° Consensus Conference
La risposta:
il “Team”
Intercettazione
eventi e trigger
MET: MD + RN
RRT: ICU nurse
CCOT: ICU nurse
Supervisione,
Coordinamento
Raccolta dati, revisione
eventi precedenti ed
azioni correttive future
Crit Care 2006
Aggregazione di dati predittivi
( Early Warning Score )
3
Frequenza
cardiaca
PA sistolica
mmHg
< 70
2
1
0
1
2
3
< 40
41-50
51-100
101-110
111-129
≥ 130
71-80
81-100
101-199
Frequenza
respiratoria
<9
9 -14
Temperatura C
< 35
35-38.4
Livello
Coscienza
A
≥ 200
15-20
21-29
≥ 30
≥ 38.5
V
P
U
Probabilità di peggioramento
0-2 : bassa 3-4 : media
≥ 5 : alta
Subbe , Anesthesia 2003, Carberry, Nurs Crit Care, 2002
Strategia di risposta graduata
Uno score integrato consente di
monitorare l’evoluzione dei pazienti e di
definire risposte graduate
Punteggio basso
Aumentare frequenza di osservazioni
da parte dell’infermiere
Punteggio medio
Chiamata urgente al personale
medico di reparto /riferimento
Consulenza al team con competenze
situazioni acute
Punteggio alto
Chiamata di emergenza al team con
competenze intensive e diagnostiche
La rilevanza organizzativa
La capacità di identificare i pazienti a
rischio consente di raggrupparli
Raggruppandoli è possibile aumentare la
frequenza di rilevazione dei parametri
vitali, aumentando la sicurezza
presupposto sicuro e sistematico per una
organizzazione per intensità di cure
04-11-10
10.00
20
108
90
38.9
6
Early Warning Score: Livelli Decisionali
Somma del punteggio O -1: CODICE BIANCO
Rischio basso, controllo dei parametri ogni 12 ore se punteggio 0;
ogni 8h se punteggio pari a 1
Somma del punteggio 2 : CODICE VERDE
Rischio moderato, controllo dei parametri ogni 4 ore
Somma del punteggio 3 – 4 : CODICE GIALLO
Rischio medio, chiama il medico di guardia, correzione dei parametri,
controllo dei parametri ogni 30 min
Somma del punteggio = ≥ 5 : CODICE ROSSO
Rischio elevato, chiamare il Team di Risposta Rapida (RRT),
contatta il medico di guardia.
ATTENZONE! Un punteggio di 3 in un unico parametro è ROSSO
IL NUMERO UNICO PER l’EMERGENZA
1
2
3
Numero unico per tutte le sedi
ospedaliere dell’ULSS17
I nuovi carrelli per
l’emergenza
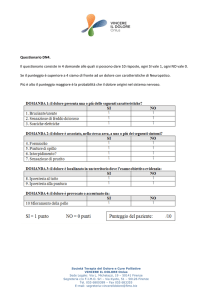
Questione di metodo…..
VISIONE D’ INSIEME: L’organismo, la persona
VALUTAZIONE QUANTITATIVA:
misura della compromissione clinica
VISIONE DINAMICA: variazione nel tempo delle
condizioni cliniche (monitoraggio)
…. senza rumore ma cresce