Il sistema linfatico approccio omotossicologico
IAH AC - Il sistema linfatico
© IAH 2007
Le ricerche moderne confermano tuttora che il sistema linfatico ha un’importanza
significativa nell’ambito dei meccanismi di difesa e di immunità dell’organismo. I
linfonodi, unitamente al sistema di drenaggio linfatico, rappresentano una
componente importante del sistema immunitario. Anche nel campo
dell’omotossicologia, il sistema linfatico è estremamente importante dato il ruolo
che svolge nel trasporto delle omotossine dall’ambiente extracellulare (spazi
interstiziali) alla circolazione ematica e poi agli organi di disintossicazione (fra cui
il fegato e i reni).
Negli ultimi decenni le ricerche, realizzate specialmente nel campo dell’oncologia
e dell’immunologia, hanno accresciuto notevolmente la comprensione del ruolo
del sistema linfatico, con la sua rete complessa di organi linfatici, all’interno del
sistema immunitario competente. Per esempio, in passato le tonsille e
l’appendice venivano semplicemente asportate alla comparsa di segni e sintomi
clinici di entità molto lieve. Più recentemente, tale intervento chirurgico di
asportazione viene preso in considerazione soltanto come ultima opzione,
quando sono stati compiuti tutti gli altri tentativi terapeutici conservativi.
Nell’ambito della medicina biologica, giustamente, il sistema linfatico ha
un’importanza significativa e sono stati sviluppati diversi farmaci specifici per
influenzare, modulare e migliorare le funzioni fisiologiche di tale sistema.
1
© IAH 2007
2
L’apparato cardiovascolare rappresenta il principale “sistema di trasporto” dei liquidi corporei e di altri
eventuali componenti presenti in essi. L’azione centrale di pompaggio, esplicata dal cuore, fornisce la
pressione necessaria per spingere il sangue nel sistema vascolare periferico. Le giunzioni arterovenose
(capillari) costituiscono la sede di scambio tra il flusso ematico e il compartimento extracellulare.
Pertanto, lo spazio extracellulare riceve i prodotti provenienti dalla circolazione ematica, che sono diretti alla
cellula, e dalle cellule tissutali, che sono destinati a penetrare nel flusso sanguigno o nel sistema di
drenaggio linfatico. Benché a prima vista questi processi bidirezionali di scambio e di trasporto siano
apparentemente completi, in realtà diverse sostanze non vengono rimosse da questo sito extracellulare. Di
conseguenza, si potrebbe affermare che “l’introduzione” delle sostanze nella matrice extracellulare
(Extracellular Matrix – ECM) viene portata a termine, mentre il processo di “eliminazione” potrebbe non
essere completato. Il drenaggio linfatico interviene in aiuto oppure svolge una funzione parallela di trasporto
diretto al sistema venoso. Per esempio, i lipidi e le omotossine liposolubili non possono essere trasportati
nel sistema venoso, pertanto questa funzione viene espletata dai linfonodi.
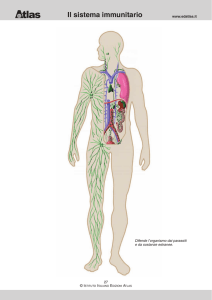
Il sistema linfatico si estende in tutto il corpo, analogamente all’apparato circolatorio, ha origine da una rete
sottile di capillari linfatici situati all’interno degli spazi interstiziali e lungo il percorso compaiono ad intervalli
regolari i linfonodi, come un sistema di filtrazione. I linfonodi sono concentrati specialmente in alcune regioni
dell’organismo, fra cui le superfici di flessione delle articolazioni principali e il collo. È importante sottolineare
che ogni goccia di liquido interstiziale assorbita da un capillare linfatico, in qualsiasi punto del corpo, passa
attraverso almeno una stazione linfonodale, prima di finire nel flusso ematico.
La linfa ha origine dal plasma ematico che è fuoriuscito dai capillari sanguigni, penetrando negli spazi
interstiziali, e diventa parte del liquido interstiziale. Il liquido in eccesso (che non è stato riassorbito
nuovamente nei capillari sanguigni) alla fine si diffonde nei capillari linfatici e, una volta al loro interno, viene
definito “linfa” (che è simile al liquido interstiziale in termini di composizione). La linfa, man mano che è
trasportata attraverso il sistema linfatico, viene sottoposta a trattamento dai linfonodi e penetra
progressivamente in vasi linfatici più grandi per raggiungere:
- Il condotto linfatico destro (per la linfa proveniente dalla parte superiore destra del corpo)
- Il condotto toracico (per la linfa del resto del corpo)
Poi, questi condotti drenano la linfa nell’apparato circolatorio, attraverso le vene succlavie destra e sinistra.
2
© IAH 2007
3
I capillari linfatici e i capillari sanguigni presentano alcune differenze sostanziali in
termini di struttura e di funzione. I capillari linfatici sono vasi dotati di pareti sottili,
situati in tutto il corpo (ad eccezione del sistema nervoso centrale) e la loro
funzione è essenzialmente drenare i liquidi interstiziali (presenti tra due cellule) in
eccesso, che vengono poi indirizzati lungo i vasi linfatici di calibro crescente e
filtrati attraverso i linfonodi, prima di essere rilasciati nella circolazione venosa, a
livello delle vene succlavie.
I capillari linfatici hanno origine nello spazio extracellulare, come strutture
terminali filiformi dotate di uno strato singolo di endotelio che è molto permeabile
al passaggio dei liquidi interstiziali e del loro contenuto – fra cui sottoprodotti
cellulari del metabolismo, tossine, macromolecole (es. proteine) e persino
elementi più grandi (es. batteri). La struttura è tale che il flusso è
monodirezionale, diretto verso l’interno del vaso e non viceversa.
3
Il sistema linfatico ha origine nell’ECM
© IAH 2007
4
I capillari sanguigni sono anch’essi dotati di pareti molto sottili, essendo rivestiti
internamente da uno strato singolo di cellule epiteliali, ma fungono da membrane
“semipermeabili” che consentono una diffusione controllata di determinate
sostanze all’interno e all’esterno del lume capillare. Per esempio, l’ossigeno e
l’acqua si diffondono all’esterno penetrando negli spazi interstiziali, mentre
l’anidride carbonica viene assorbita nei capillari. Il rivestimento endoteliale interno
consente anche il passaggio delle sostanze nutritive e di altri composti mediante
un trasporto attivo. Un altro meccanismo di trasporto per le macromolecole,
all’interno e all’esterno dei capillari, è rispettivamente l’endocitosi e l’esocitosi.
I sistemi dei capillari sanguigni e linfatici devono essere considerati
complementari per la loro posizione e le loro funzioni fisiologiche. È
estremamente importante non dimenticare questo concetto, dato il ruolo che
svolgono nel mantenere un sistema di drenaggio efficiente per la matrice, che
rappresenta potenzialmente la causa patogena più importante dello sviluppo di
malattie. Per esempio, una condizione patologica acuta accelera un problema
linfatico nel linfedema post-operatorio.
4
© IAH 2007
5
I vasi linfatici, contrariamente ai vasi sanguigni che trasportano il sangue per
effetto della pressione del cuore, veicolano il liquido linfatico passivamente,
aiutati da un sistema di strutture a valvole (simile a quelle presenti nelle vene)
che impediscono il reflusso e favoriscono un flusso monodirezionale dei liquidi
diretti verso il cuore.
5
Apparato circolatorio secondario
• assenza di una pompa centrale, a differenza dell’apparato
circolatorio
• la linfa viene trasportata lentamente e per effetto di una
pressione bassa dovuta a
• peristalsi
• respirazione e valvole presenti nei vasi linfatici
• e l’azione comprimente dei muscoli scheletrici
• in condizioni di riposo, una quantità estremamente esigua (pochi
litri al giorno) viene trasportata al flusso ematico
• il cuore pompa oltre 7000 litri al giorno, il sistema linfatico
trasporta una quantità variabile compresa tra 2 e 20 litri al giorno
(riposo >< attività).
© IAH 2007
6
Questo apparato circolatorio secondario presenta alcune caratteristiche peculiari che lo
distinguono dal sistema venoso e dall’apparato circolatorio in generale.
In un soggetto adulto, l’apparato circolatorio trasporta circa 7000 litri di sangue al giorno, grazie
ad una pompa di 80 ml che pulsa circa 60 volte al minuto. Il sistema linfatico non possiede alcuna
pompa e, di conseguenza, il volume di trasporto del liquido linfatico è estremamente esiguo, in
confronto a quello del sangue che affluisce attraverso il cuore. In condizioni di riposo, il volume
linfatico a livello del dotto toracico non raggiunge neppure 2 litri al giorno. Durante un’infezione o
un aumento dell’attività, questo volume potrebbe incrementare fino a 16 o persino 20 litri al giorno
anche per lunghi periodi di tempo.
I meccanismi responsabili del trasporto della linfa all’interno dei vasi linfatici sono basati
principalmente su 3 aspetti:
1. I compartimenti dei vasi linfatici si contraggono e si rilassano in maniera alternata, spingendo la
linfa nel compartimento successivo e impedendo il reflusso mediante le valvole unidirezionali,
menzionate in precedenza.
2. Il corpo umano potrebbe essere suddiviso dal diaframma in 2 compartimenti. Durante i
movimenti respiratori, la pressione varia sopra e sotto il diaframma. L’inspirazione produce una
pressione negativa al di sopra del diaframma, che ‘spinge la linfa verso l’alto’, e una pressione
positiva al di sotto del diaframma, che spinge di conseguenza in avanti la linfa nella parte
inferiore, in direzione del cuore. Anche in questo caso, le valvole impediscono il reflusso a vari
livelli.
3. Il movimento principale della linfa all’interno dei vasi linfatici è dovuto alla tensione/contrazione
dei muscoli (movimento del corpo). La contrazione di un muscolo si riflette sui vasi linfatici situati
nella zona muscolare e spinge la linfa nel compartimento successivo. Il rilassamento muscolare
aspira la linfa da una posizione precedente ad una successiva, lungo il vaso. Questi sono i motivi
principali per cui semplici movimenti del corpo (es. camminare) sono salutari, poiché migliorano il
trasporto della linfa e, ovviamente, il drenaggio dei liquidi e del loro contenuto nell’ambiente
extracellulare.
6
La ghiandola linfatica
© IAH 2007
7
Spostandosi da un compartimento all’altro all’interno dei vasi linfatici, la linfa
finisce nella prima ghiandola linfatica situata lungo il percorso diretto verso il
flusso ematico. Benché le ghiandole linfatiche possano variare in termini di
dimensioni, la maggior parte di esse ha la forma e la grandezza di un fagiolo. Le
ghiandole linfatiche hanno diversi vasi afferenti e di solito un unico vaso
efferente, che diventa afferente per la ghiandola linfatica successiva.
Nella ghiandola linfatica, vengono esplicate 2 azioni principali: controllo della linfa
per rilevare la presenza di eventuali impurità (es. batteri o altri antigeni) e
potenziamento delle attività di eliminazione e clonazione dei linfociti.
Benché la maggior parte della linfa passi attraverso la ghiandola situata lungo il
proprio percorso in direzione della ghiandola successiva, in parte “purificata” di
alcune sostanze, una certa quantità di liquido linfatico è diretta verso il flusso
ematico all’interno del linfonodo stesso. La ghiandola linfatica presenta, come
qualsiasi altro tessuto presente all’interno dell’organismo, vasi arteriosi e venosi
che regolano il drenaggio e il supporto delle cellule per la ghiandola stessa. A
questo livello, avvengono anche gli scambi tra la linfa e il flusso ematico.
7
Aree di drenaggio
© IAH 2007
8
Il drenaggio linfatico è strutturato in due aree distinte di drenaggio, che sono molto diverse (aree
di drenaggio destra e sinistra), e solitamente la linfa non defluisce attraverso le linee invisibili che
separano queste due zone. Le strutture presenti all’interno di ogni area trasportano la linfa a
destinazione, ovvero il liquido deve ritornare nell’apparato circolatorio.
L’area destra di drenaggio rimuove la linfa proveniente da:
- Lato destro della testa e del collo
- Braccio destro
- Quadrante superiore destro del corpo.
La linfa proveniente da questa area affluisce nel condotto linfatico destro, che riporta il liquido
nell’apparato circolatorio, facendolo confluire nella vena succlavia destra.
L’area sinistra di drenaggio rimuove la linfa proveniente dal resto del corpo:
- Lato sinistro della testa e del collo
- Braccio sinistro e quadrante superiore sinistro
- Estremità inferiori
- Entrambe le gambe
8
Il sistema linfatico
• organi linfoidi
• linfonodi
• condotti linfatici
• tessuti linfatici
• capillari linfatici
• vasi linfatici
• produce e trasporta il liquido linfatico dai tessuti all’apparato
circolatorio
• componente molto importante del sistema immunitario
© IAH 2007
9
L’intero sistema linfatico è una rete complessa costituita da diverse strutture:
organi, tessuti, vasi e condotti linfoidi. I capillari, i vasi e i condotti linfatici
svolgono solamente una funzione di trasporto. Gli organi linfoidi, i linfonodi e i
tessuti linfoidi sono responsabili del trattamento della linfa e impostano anche i
meccanismi di reazione in base al contenuto del liquido linfatico.
Le funzioni immunologiche possono avere successo oppure possono fallire, in
base all’integrità del sistema linfatico che perdura o si riduce con una rete
linfatica accurata. Questo è un motivo sufficiente per esaminare un po’ più da
vicino alcuni organi del sistema linfatico.
9
Gli organi e i tessuti immunocompetenti del
sistema linfatico
La componente immunitaria dell’apparato circolatorio linfatico è
presente in vari organi:
• Timo
• Linfonodi
• Milza
• MALT
• Anello tonsillare di Waldeyer
© IAH 2007
10
I linfociti T si formano nel midollo osseo, ma maturano nel timo. Queste cellule trascorrono la
maggior parte del loro ciclo attivo nel resto del sistema linfatico. Il timo, benché non sia
effettivamente un tessuto linfatico, svolge un ruolo molto importante per l’efficacia del sistema
linfatico, in quanto i protagonisti principali di questo sistema maturano e permangono in questa
ghiandola, finché non si attivano a scopo di difesa.
I linfonodi sono piccoli centri di difesa situati lungo il percorso della linfa, a partire dall’ambiente
cellulare fino al flusso ematico. Le ghiandole linfatiche sono responsabili dell’immagazzinamento
dei linfociti, della clonazione dei linfociti immunocompetenti e della filtrazione del liquido linfatico.
La milza è nota principalmente come organo di filtrazione del sangue, che rimuove i globuli rossi
vecchi dalla circolazione ematica. Tuttavia, la milza svolge anche una funzione linfoide
secondaria, producendo i linfociti, i monociti e gli anticorpi.
Il tessuto linfoide associato alla mucosa (Mucosal Associated Lymphoid Tissue - MALT) è un
tessuto linfoide non incapsulato, situato a livello della mucosa intestinale (Gut Associated
Lymphoid Tissue - GALT) e bronchiale/tracheale (Bronchial Associated Lymphoid Tissue BALT). Questo tessuto costituisce la prima barriera di difesa a contatto con gli antigeni. Il MALT
verrà descritto ulteriormente, con maggiori dettagli, all’interno di questo corso.
L’anello tonsillare di Waldeyer comprende:
1.Adenoidi (tonsille faringee)
2.Tonsille palatine (definite comunemente “tonsille”)
3.Tonsille linguali (situate nella regione posteriore della lingua)
10
Funzioni
• eliminazione dei liquidi in eccesso dai tessuti corporei
• assorbimento degli acidi grassi e successivo trasporto
nell’apparato circolatorio
• trasporto di omotossine dallo spazio o matrice extracellulare
(ECM) al flusso ematico
• filtrazione del liquido linfatico
• produzione di cellule immunocompetenti (fra cui i linfociti, i
monociti e le cellule che producono gli anticorpi)
© IAH 2007
11
Non tutto il liquido che si diffonde dal sistema arterioso negli spazi interstiziali
viene riassorbito dal sistema venoso. Il liquido interstiziale in eccesso è
trasportato dal sistema linfatico. In caso contrario, si forma rapidamente un
linfedema.
Gli acidi grassi non possono essere assorbiti dal sistema venoso e richiedono
un’altra via di trasporto garantita dal sistema linfatico che, grazie alla valvola di
chiusura delle estremità ‘a forma di capsula’, è in grado di assorbire strutture
complesse di dimensioni più grandi, a differenza del sistema venoso. Lo stesso
principio vale per le omotossine liposolubili, dato che sono racchiuse in molecole
lipidiche e non vengono assorbite né trasportate dal sistema venoso.
Gli antigeni presenti nel liquido linfatico vengono attaccati immediatamente dalle
cellule immunitarie, quando arrivano all’interno dei linfonodi. Queste ghiandole
linfatiche contengono una concentrazione elevata di cellule immunocompetenti,
pronte a distruggere gli antigeni e/o ad innescare il processo di formazione degli
anticorpi, specialmente contro microrganismi quali i batteri.
Il sistema linfatico è responsabile del processo di maturazione dei linfociti
immunocompetenti. La clonazione delle cellule T avviene all’interno delle
ghiandole linfatiche.
11
Tessuto linfoide associato alla mucosa
(MALT)
• Tessuto linfoide NON incapsulato
• Componenti secondari del MALT
• tessuto linfoide associato alla mucosa nasale (Nose
Associated Lymphoid Tissue - NALT)
• e tessuto linfoide associato alla mucosa vulvovaginale
(Vulvovaginal Associated Lymphoid Tissue - VALT)
• il tessuto linfoide associato alla cute (Skin Associated
Lymphoid Tissue - SALT) non è un tessuto mucosale, ma ha
le stesse caratteristiche del MALT
• Due componenti principali del MALT:
• tessuto linfoide associato ai bronchi (BALT)
• tessuto linfoide associato all’intestino (GALT)
© IAH 2007
12
Oltre alle ghiandole linfatiche incapsulate (e agli organi), nell’organismo sono
presenti anche tessuti linfoidi non incapsulati, situati principalmente a livello della
mucosa. È una questione logica, dato che sono i siti in cui gli antigeni vengono
solitamente a contatto per la prima volta con l’organismo e, di conseguenza, la
reazione immediata del sistema immunitario è inevitabile.
Questo tessuto linfoide associato alla mucosa (MALT) è estremamente
eterogeneo ed è situato in qualunque strato di mucosa presente all’interno
dell’organismo. Senza minimizzare l’importanza dei costituenti secondari del
MALT, questo tessuto è costituito essenzialmente dai componenti associati ai
bronchi e all’intestino. Per questo motivo, si parla di tessuto linfoide associato ai
bronchi (Bronchial Associated Lymphoid Tissue – BALT) e di tessuto linfoide
associato all’intestino (GALT). Secondo quanto indicato in precedenza, il compito
principale di questi tessuti è allertare i meccanismi di difesa dell’organismo contro
gli antigeni che tentano di penetrare attraverso la barriera mucosale, per invadere
l’organismo. Di conseguenza, la mucosa non costituisce semplicemente una
barriera fisica. È coinvolta anche nell’attivazione dei meccanismi di difesa,
quando gli antigeni tentano di penetrare nell’organismo.
12
GALT
• Placche di Peyer
• Appendice
© IAH 2007
13
I microrganismi patogeni e altri antigeni, che penetrano nell’apparato
gastrointestinale, si imbattono nei macrofagi, nelle cellule dendritiche, nei linfociti
B e T presenti nelle placche di Peyer e nel tessuto linfoide associato all’intestino
(GALT). Le placche di Peyer sono cellule specializzate che prelevano un
campione di antigene direttamente dal lume e lo consegnano alle cellule
presentanti l’antigene (Antigen-Presenting-Cell - APC), situate in una struttura
particolare a forma di sacca sul lato basolaterale. I linfociti B e le cellule della
memoria vengono stimolati al momento dell’incontro con gli antigeni nelle placche
di Peyer. Poi, queste cellule passano nei linfonodi mesenterici, in cui viene
amplificata la risposta immunitaria. I linfociti attivati penetrano nella circolazione
ematica, attraverso il condotto toracico, e procedono verso l’intestino, ove
esplicano le rispettive funzioni effettrici finali.
Anche l’appendice è costituita principalmente da tessuto linfoide e si può persino
affermare che l’unica funzione nota, svolta dall’appendice, è di natura linfatica.
L’appendice potrebbe essere definita la ‘tonsilla della pancia’ o persino la ‘tonsilla
intestinale’.
13
ECM
• Definita anche:
• Basic
• Bio
• Regulation
• System
• BBRS (sistema
primario di bioregolazione)
(Lamers, Van Wijk
e Linnemans)
© IAH 2007
14
Analogamente al sistema venoso, l’origine funzionale del sistema linfatico è lo
spazio extracellulare. Nella matrice extracellulare, immersa nel liquido
interstiziale, tutti i tipi di sostanze devono essere rimosse al fine di prevenire
un’intossicazione cellulare. A livello dell’ECM, diversi sistemi interagiscono con
tutti i tipi di mediatori, che spesso devono essere anch’essi eliminati dopo
l’utilizzo (es. ormoni). Il sistema arterioso fornisce all’ECM non soltanto sostanze
preziose ma anche le omotossine.
I ricercatori e autori olandesi Lamers, Van Wijk e Linnemans avevano già
descritto negli anni ‘70 del secolo scorso la matrice extracellulare come un
sistema primario di bioregolazione (BBRS), facendo riferimento alle interazioni
delle diverse strutture presenti, come interazioni reciproche che regolano
l’omeostasi dell’organismo. Ovviamente, questi processi possono avere luogo
soltanto in assenza di fattori di disturbo (fra cui le omotossine). Le omotossine
possono inibire la trasmissione dei mediatori, i processi enzimatici (che non
producono di conseguenza le sostanze necessarie), possono causare l’ipossia
cellulare, ecc. … Si può affermare che la funzione principale di drenaggio
dell’ECM o del BBRS è esplicata dal sistema linfatico, che ha un’importanza
fondamentale in qualsiasi tipo di medicina biologica. Anche per questo motivo, i 3
pilastri dei trattamenti omotossicologici prevedono innanzitutto il drenaggio e di
conseguenza il potenziamento delle funzioni linfatiche. Un fattore cruciale per il
successo di una terapia.
14
La reazione immunologica di soccorso (Heine)
Antihomotoxic preparation
The D refers to different potentizations of
substances. D4 - D8 is a selection from a range
of D1 - D14
oral s. c.
nasal i. v.
aerosol i. m. Absorption
Macrophage
Processing
Mediators which
activate ground
regulation
Major
histocompatibility
complex (MHC)
Differentiation of the
T-cells into regulating
Th3 with motif
Motif formation
(5-15 amino acids)
Homing
Similarity recognition
(Simile principle)
regulatory
lymphocytes (Th3)
e.g.
inflamed
joint
T-cell
(prolymphocyte)
Immunoglobulinproducing B
lymphocytes
Lymph node
Organotropism
Histotropism
TGF-β
IL-4
IL-10
Suppresion of
the matching
Th1, Th2
Inflammation-promoting
lymphocytes (Th1, Th2)
Clone formation in lymph nodes
© IAH 2007
15
Uno degli effetti immunomodulanti dei farmaci di regolazione dell’infiammazione,
impiegati nell’ambito della medicina omotossicologica, è dovuto ad una reazione
immunologica di soccorso che compare in seguito all’assorbimento di basse
concentrazioni di componenti organici. L’intera cascata della reazione
immunologica di soccorso è già stata descritta nella lezione di riferimento “IAH
AC – Immunomodulazione”.
15
La reazione immunologica di soccorso (Heine)
Antihomotoxic preparation
The D refers to different potentizations of
substances. D4 - D8 is a selection from a range
of D1 - D14
oral s. c.
nasal i. v.
aerosol i. m. Absorption
Macrophage
Processing
Mediators which
activate ground
regulation
Major
histocompatibility
complex (MHC)
Differentiation of the
T-cells into regulating
Th3 with motif
Motif formation
(5-15 amino acids)
Homing
Similarity recognition
(Simile principle)
regulatory
lymphocytes (Th3)
e.g.
inflamed
joint
T-cell
(prolymphocyte)
Immunoglobulinproducing B
lymphocytes
Lymph node
Organotropism
Histotropism
TGF-β
IL-4
IL-10
Suppresion of
the matching
Th1, Th2
Inflammation-promoting
lymphocytes (Th1, Th2)
Clone formation in lymph nodes
© IAH 2007
16
Il motivo per cui la reazione immunologica di soccorso viene nuovamente citata
all’interno di questa lezione è il coinvolgimento del sistema linfatico per il
successo di tale reazione. Le cellule Treg attivate (linfociti TH-3 CD4+) vengono
clonate, formando un esercito di cellule Treg immunocompetenti identiche.
Questa funzione principale viene svolta all’interno delle ghiandole linfatiche e le
cellule Treg iniziali (dopo il contatto con le cellule presentanti l’antigene) sono
trasportate lungo il sistema linfatico.
Nell’ambito della terapia omotossicologica, il potenziamento del sistema linfatico
in presenza di processi infiammatori rappresenta una strategia comune. Un
farmaco che innesca una reazione immunologica di soccorso viene promosso
come un farmaco di potenziamento del sistema linfatico, dato che è possibile
ipotizzare che le cellule Treg attivate vengano clonate più rapidamente.
16
Malattie del sistema linfatico
• Linfangite acuta
• Linfadenite
• Tonsillite
• Linfedema
© IAH 2007
17
La linfangite acuta è un processo infiammatorio che colpisce una o più regioni
dei vasi linfatici. I batteri raggiungono spesso i vasi linfatici, penetrando
attraverso un graffio o una ferita. Spesso, un’infezione superficiale da
streptococco, che si sviluppa a partire dalla cute e/o dai tessuti sottocutanei, può
diffondersi facilmente nei vasi linfatici. In casi sporadici, questa malattia può
essere causata anche dagli stafilococchi o da altri batteri.
La linfadenite è un processo infiammatorio che colpisce uno o più linfonodi o
stazioni linfonodali. La linfadenite è causata quasi sempre da un’infezione, che
può essere dovuta a batteri, virus, protozoi o funghi. In genere, l’infezione si
diffonde in un linfonodo a partire da diverse fonti di origine: infezione a livello
della cute, dell’orecchio, del naso, del dente/gengiva o dell’occhio, oppure si
diffonde a partire da condizioni patologiche quali la mononucleosi infettiva,
l’infezione da citomegalovirus, l’infezione streptococcica, la tubercolosi o la
sifilide. L’infezione può diffondersi e colpire molti linfonodi oppure può rimanere
localizzata soltanto nei linfonodi di una regione dell’organismo.
La tonsillite è il processo infiammatorio a carico delle tonsille. È dovuto
principalmente a un’infezione causata da batteri o virus. La tonsillite è la forma
più diffusa di linfadenite.
Il linfedema è l’accumulo di liquido linfatico che causa la comparsa di gonfiore. Il
linfedema si forma quando qualsiasi condizione patologica o anomalia impedisce
alla linfa di essere riassorbita nei capillari venosi e/o di essere drenata
adeguatamente dai capillari e dai vasi linfatici, come avviene normalmente. Di
conseguenza, il liquido linfatico in eccesso non può essere drenato
adeguatamente dai tessuti e si forma un linfedema.
17
Patologia linfatica: linfedema
Gli stadi del linfedema (1)
• Stadio 1: latente e reversibile
• Stadio 2: indurito e compatto, irreversibile nel lungo termine
• Stadio 3: irreversibile
(1) Compendio del Manuale redatto dal Dr. Vodder “Lymph Drainage” a
cura di R. Kasseroller. Karl F. Haug Verlag, 1998
© IAH 2007
18
Linfedema allo stadio 1:
Il gonfiore, dovuto essenzialmente alla presenza di liquido ad alto contenuto
proteico, può essere attenuato notevolmente grazie ad un trattamento precoce. I
tessuti sono morbidi al tatto e alla pressione digitale si forma una fossetta
frastagliata che viene definita “edema con fovea”. Il gonfiore può essere
temporaneamente attenuato sollevando semplicemente l’arto; tuttavia, se non
viene trattata, la tumefazione ricompare rapidamente.
Linfedema allo stadio 2:
Definito anche linfedema moderato, questa condizione è caratterizzata dalla
presenza di gonfiore e di fibrosi e il tessuto non è più morbido al tatto.
A questo stadio, il tessuto appare compatto, persino indurito, e alla pressione
digitale si forma soltanto una piccola fossetta frastagliata. Queste alterazioni
aumentano il rischio di maggiore gonfiore, di infezioni tissutali e di problemi
cutanei.
Linfedema allo stadio 3:
Definito anche linfedema grave, il gonfiore e la fibrosi tissutale causano
l’indurimento della cute e la perdita della normale elasticità cutanea.
Queste alterazioni formano alcune pliche tissutali che limitano la mobilità e
deformano l’aspetto. Le grinze presenti all’interno delle pliche predispongono
all’insorgenza di infezioni fungine e di ferite aperte che difficilmente si
cicatrizzano.
18
Condizione sana
VTT
<1
LMV
Formazione di edema
VTT
>1
LMV
© IAH 2007
19
È possibile descrivere la condizione del linfedema anche in termini matematici.
Se il volume che deve essere trasportato viene definito volume di trasporto
(Volume To Transport - VTT) e la quantità di liquido linfatico trasportata al flusso
ematico al momento viene definita volume linfatico al minuto (Lymph Minute
Volume - LMV), è possibile affermare che se il quoziente di questi due fattori è
inferiore a 1, la condizione è ancora sana. Se il risultato è superiore a 1, si forma
un edema.
È importante sottolineare a tale riguardo che il sistema linfatico è variabile in
termini di quantità di liquido linfatico trasportato al flusso ematico.
19
Approccio convenzionale per il trattamento delle
patologie linfatiche
• Diuretici
• Terapia di drenaggio linfatico (LDT)
• Trattamento supplementare con
• FANS
• Antibiotici
© IAH 2007
20
Il linfedema (es. linfedema che si forma nell’arto superiore in seguito ad un intervento di mastectomia) può
essere estremamente difficile da trattare e, nella pratica, vengono prescritti spesso bendaggi e cicli di
fisioterapia per bloccare o prevenire la formazione di un edema.
Diuretici: Le “pillole dell’acqua”, benché siano apparentemente efficaci, non devono essere impiegate nei
trattamenti omotossicologici del linfedema, perché le proteine e/o le tossine vengono trasportate meglio
nell’acqua e l’eliminazione di questo liquido dall’ambiente extracellulare comporta l’aumento della
concentrazione di omotossine. Non è una terapia causale, dato che il motivo principale della formazione di
edema o del ristagno linfatico è un sistema linfatico inefficiente o compromesso. Inducendo una diminuzione
dell’acqua presente negli spazi interstiziali, si crea una maggiore concentrazione del resto dei prodotti che
devono essere eliminati. Si potrebbe confrontare questa situazione con il pompaggio dell’acqua da un fiume.
Ne consegue che le imbarcazioni si incagliano e il trasporto si arresta! Esattamente l’opposto di quanto
prevede un buon trattamento omotossicologico. Pertanto, in seguito all’impiego di diuretici, l’intossicazione
si aggrava.
Terapia di drenaggio linfatico (Lymph Drainage Therapy - LDT): è un metodo originale e pratico di drenaggio
linfatico sviluppato da Bruno Chikly, MD (Francia). La terapia LDT, inventata a partire da una ricerca
premiata sul sistema linfatico, sfrutta le tecniche tradizionali di drenaggio linfatico e aggiunge un livello di
precisione in linea con le recenti scoperte scientifiche.
La terapia LDT, basata sull’utilizzo della scienza esatta dell’anatomia e di processi manuali particolari,
consente ai medici di rilevare alcune caratteristiche specifiche (ritmo, direzione, profondità e qualità) del
flusso linfatico in qualsiasi parte del corpo umano. A questo scopo, si possono utilizzare le mani per
eseguire la mappatura manuale dei vasi linfatici (Manual Lymphatic Mapping - MLM), al fine di valutare la
circolazione generale e di stabilire i percorsi alternativi migliori per drenare i ristagni di liquidi corporei.
I fisioterapisti lavorano con i palmi delle mani, utilizzando tutte le dita per simulare lievi movimenti ondulatori
specifici. Queste manovre manuali delicate attivano la circolazione della linfa e dei liquidi interstiziali e
stimolano il funzionamento del sistema immunitario e del sistema nervoso parasimpatico.
In presenza di un linfedema grave e irreversibile, dovuto a uno stato di intossicazione, insorgono
infiammazioni e persino infezioni in caso di un processo inadeguato di cicatrizzazione di ferite (es. in
presenza di diabete di tipo II). Per questo motivo, la somministrazione ulteriore di FANS e di antibiotici
potrebbe essere indicata nei protocolli di trattamento convenzionale.
20
Ricerche scientifiche sul trattamento
omotossicologico delle patologie
linfatiche
© IAH 2007
L’importanza del sistema linfatico è enorme nell’ambito dell’omotossicologia. Il
sistema linfatico è considerato come l’apparato principale di trasporto delle
omotossine dall’ambiente extracellulare agli organi di disintossicazione del corpo
umano. Oltre a ciò, il sistema linfatico reagisce, innescando meccanismi
competenti di difesa, contro qualsiasi antigene che potrebbe essere presente nel
liquido linfatico, che passa attraverso le stazioni linfatiche.
Ricerche moderne hanno consentito di dimostrare gli effetti protettivi a livello
cellulare di un farmaco di drenaggio linfatico, quale Lymphomyosot.
21
Therapeutic Use of Lymphomyosot –
Results of a Multicentre Use
Observation Study on 3512 patients
[Impiego terapeutico di
Lymphomyosot – Risultati di uno
studio osservazionale multicentrico
condotto in 3512 pazienti].
Zenner, S. et al.: Biological Therapy,
Volume VIII, n. 3, 1990
© IAH 2007
22
Monitoraggio del farmaco Lymphomyosot
Studio multicentrico realizzato dai Dr. Zenner e Dr. Metelmann
• 3512 pazienti in totale
• 264 medici sperimentatori che hanno partecipato allo studio
• gruppi di tutte le età
• varie durate dei disturbi
• varie patologie linfatiche, con l’accento posto sul linfedema
• varie forme di somministrazione
• durata diversa della terapia
• con o senza l’utilizzo di misure terapeutiche associate
• percentuale elevata di successo del trattamento
© IAH 2007
23
Nell’ambito di questo studio osservazionale, i pazienti affetti da una patologia
linfatica sono stati trattati con Lymphomyosot. Le malattie erano estremamente
diverse: linfatismo, linfedema, linfadenite, tonsillite, ipertrofia delle tonsille e
persino abbassamento della resistenza. Sono state impiegate gocce, fiale oppure
una combinazione di entrambe.
Nel complesso, questo studio ha dimostrato in pratica che le linfopatie possono
essere trattate con Lymphomyosot, ottenendo buoni risultati terapeutici. Sono
stati osservati risultati apprezzabili persino in presenza di affezioni infiammatorie*
in 2135 pazienti.
*Lymphomyosot viene somministrato principalmente per il trattamento del
linfedema e della tonsillite. L’impiego di questo farmaco nell’ambito del
trattamento omotossicologico delle infiammazioni è dovuto all’effetto drenante
prodotto sulla matrice. La presenza di concentrazioni più basse di omotossine a
livello della matrice innesca l’insorgenza di reazioni infiammatorie di minore
entità.
23
Terapia omotossicologica della
polineuropatia diabetica. Terapia
della sostanzo fondamental nei
diabetici di tipo II.
Dietz, Angelika-Regine.
La Medicina Biologicca: 2000;18(3):
5-12
Premio Reckeweg 1999
© IAH 2007
24
Polineuropatia diabetica
• Compromissione della sensibilità e della mobilità dovuta a danni a
•
•
•
carico dei nervi periferici causati dal disturbo metabolico, che all’inizio
colpisce solitamente le estremità inferiori
Germania:
5% della popolazione è costituita da pazienti
affetti da diabete mellito non insulino-dipendente
(NIDDM)
Per 7/1000 pazienti con NIDDM diventa
inevitabile un’amputazione
Terapia attuale: Solitamente infusioni con acido alfa lipoico
Misure di prevenzione:
• Controllo severo della glicemia
• Vitamina B
• Utilizzo di apposite scarpe
• Livello elevato di igiene
© IAH 2007
25
La prevalenza del diabete di tipo II in Europa e nel Nord America sta crescendo
ogni anno. Una delle complicanze principali di questa malattia metabolica è la
polineuropatia. La disfunzione e persino la degenerazione dei nervi sono indotte
da diverse vie metaboliche. Livelli troppo alti di glucosio presente nel sangue,
formazione di prodotti terminali di glicosilazione avanzata (Advanced
Glycosylation End Product – AGE), stress ossidativo, la via metabolica del
poliolo, tutti questi fattori finiscono con il danneggiare le pareti dei vasi sanguigni,
distruggere i capillari e compromettere la nutrizione delle cellule. Cronicamente,
compare una condizione di ipossia cellulare, il paziente avverte dolore e si rileva
una compromissione della sensibilità e della mobilità dovuta ai danni causati ai
nervi. La polineuropatia insorge nelle regioni più distanti possibili dal cuore
(l’effetto drenante della funzione della pompa è minimo), il che significa che
colpisce le estremità inferiori, più specificatamente le dita e i piedi.
In Germania, circa il 5% della popolazione soffre di diabete mellito non insulinodipendente (Non-Insulin Dependent Diabetes Mellitus - NIDDM). In 7/100 pazienti
diabetici diventa inevitabile un intervento di amputazione nel corso della vita.
Non esiste effettivamente un trattamento standard, ma l’impiego di acido alfa
lipoico (un agente antiossidante) in infusioni rappresenta una terapia
supplementare diffusa in Germania, unitamente a tutti i tipi di misure adottate per
aumentare il livello di igiene (utilizzo di apposite scarpe con parte interna soffice,
protezione dei piedi, …).
25
Disegno dello studio clinico
• Popolazione dei pazienti: 90 soggetti con anamnesi positiva per NIDDM
di ≥ 5 anni, che hanno manifestato sintomi di
polineuropatia
Per 8 mesi, i pazienti hanno ricevuto in
aggiunta all’abituale farmaco antidiabetico:
• Trattamento:
Gruppo 1
Gruppo 2
Gruppo 3
(50 pazienti)
(10 pazienti)
(30 pazienti)
15 gocce di Lymphomyosot
2 x al giorno
15 gocce di Lymphomyosot
2 x al giorno
10 infusioni die 600 mg
ciascuna di acido alfa lipoico
•
•
•
•
•
•
10 infusioni die 600 mg
ciascuna di acido alfa lipoico
Valutazione:
Esame ecografico per valutare l’edema linfatico
Angiografia per valutare le eventuali anomalie dei vasi sanguigni
Test della sensibilità (0/8 = sensibilità minima; 8/8 = sensibilità massima)
Dolore
Misurazione dei livelli di HbA1c
© IAH 2007
26
In questo studio clinico, 90 pazienti con un’anamnesi positiva per diabete di 5 o
più anni sono stati monitorati per 8 mesi, suddivisi in 3 gruppi. Il primo gruppo ha
ricevuto soltanto Lymphomyosot, in aggiunta alla terapia convenzionale già in
corso. Il secondo gruppo è stato trattato con Lymphomyosot e con acido alfa
lipoico, in aggiunta al farmaco convenzionale, mentre il terzo gruppo ha ricevuto
soltanto l’acido alfa lipoico in aggiunta.
Sono stati utilizzati parametri oggettivi per valutare l’evoluzione dei pazienti.
L’esame ecografico fornisce una valutazione precisa del volume dell’edema.
L’angiografia consente di effettuare una valutazione oggettiva del numero di
capillari distrutti dalla malattia. Il test della sensibilità è un metodo semi-oggettivo
utilizzato per misurare la sensibilità a livello cutaneo. È stata effettuata una
valutazione soggettiva del dolore in base ad un’apposita scala relativa
all’intensità del dolore. Sono stati misurati i livelli di AGE/HbA1.
Le dosi di Lymphomyosot erano 15 gocce per 2 volte al giorno, per 8 mesi
(terapia continua senza interruzioni).
26
Risultati
• Lymphomyosot riduce l’edema
• Lymphomyosot è superiore rispetto all’acido α lipoico nel
migliorare la sensibilità
• Lymphomyosot + acido α lipoico determinano il massimo
miglioramento della sensibilità
• Lymphomyosot attenua il dolore
(assenza di dolore: 75% dei gruppi I e II)
• La presenza di edema è rilevabile prima della comparsa di
lesioni vascolari, allo stadio iniziale della polineuropatia
© IAH 2007
27
In seguito ad un trattamento con Lymphomyosot per 8 mesi, sono stati osservati
risultati apprezzabili nei gruppi che hanno ricevuto questo farmaco in aggiunta
alla terapia convenzionale, rispetto al gruppo sottoposto unicamente al
trattamento convenzionale (gruppo di controllo 3).
L’esame ecografico ha confermato che il trattamento con Lymphomyosot riduce
l’edema. È stato osservato un edema di entità minore nei gruppi trattati con
Lymphomyosot, rispetto a quanto riscontrato nel gruppo che non ha ricevuto
questo farmaco.
Lymphomyosot ha dimostrato di essere migliore rispetto all’acido alfa lipoico nel
migliorare la sensibilità e persino nella terapia di associazione (Lymphomyosot +
acido alfa lipoico) il miglioramento ha evidenziato risultati massimi nel test della
sensibilità.
3/4 pazienti trattati con Lymphomyosot non avvertivano più alcun dolore dopo 8
mesi.
L’impiego di Lymphomyosot, ha permesso inoltre di rilevare anticipatamente la
presenza di edema correlato a lesioni vascolari.
27
Ricerche di base
Miglioramento dell’insufficienza
epatica, indotta da tossine, grazie
all’impiego di Lymphomyosot N
Effetto neutralizzante sul piombo osservato in
un modello epatico in vitro
Prof. Rolf Gebhardt, Dipartimento di Biochimica;
Università di Leipzig, Germania; risultati
preliminari (non ancora pubblicati)
© IAH 2007
Per valutare la capacità disintossicante di Lymphomyosot N, è stato stabilito
l’effetto prodotto su epatociti esposti al piombo mediante un modello in vitro
appositamente sviluppato. Gli esperimenti sono stati realizzati dal Prof. Gebhardt
presso il Dipartimento di Biochimica dell’Università di Leipzig e i risultati non sono
stati ancora pubblicati.
Gli epatociti sono stati messi in coltura sulla superficie di una matrice
extracellulare (ECM) arricchita. Tramite la diffusione attraverso l’ECM, le cellule
sono state esposte a ioni piombo e sono state sottoposte a test per valutarne la
vitalità dopo vari periodi di tempo. Lymphomyosot N è stato aggiunto agli
epatociti durante o dopo l’esposizione ad acetato di piombo.
Che ne pensate dei risultati?
28
Risultati delle ricerche di base
Miglioramento dell’insufficienza epatica indotta da tossine
• Lymphomyosot® N evidenzia un effetto marcato di protezione
sugli epatociti esposti a ioni piombo
• Lymphomyosot® N è estremamente attivo quando viene
presentato durante l’intera esposizione agli ioni piombo
• Lymphomyosot® N ha un effetto particolarmente potente nella
fase tardiva e dopo l’esposizione agli ioni piombo
Azione disintossicante di Lymphomyosot® N
specialmente nella fase successiva all’esposizione al metallo
pesante (piombo).
© IAH 2007
29
Alla luce dei risultati emersi, Lymphomyosot N è in grado di proteggere gli
epatociti contro gli effetti dannosi degli ioni piombo. In base alle condizioni
sperimentali, questo farmaco è in grado di conferire in vitro una protezione
pressoché totale contro l’avvelenamento.
Lymphomyosot N è estremamente attivo quando viene impiegato per tutta la
durata del periodo di sperimentazione, ma la presenza di questo farmaco nelle
fasi tardive dell’esposizione agli ioni piombo sembra avere un’influenza
particolarmente forte.
I due motivi che possono spiegare tale azione sono molto probabilmente i
seguenti:
Lymphomyosot N può migliorare la resistenza epatocellulare e supportare la
mobilitazione/il drenaggio degli ioni piombo. È necessario condurre ulteriori studi
per comprendere meglio gli aspetti meccanicistici di questa protezione, ma i
risultati forniscono già argomentazioni valide a favore di un’azione decisiva di
protezione epatica esplicata da Lymphomyosot N.
29
Indicazioni terapeutiche di Lymphomyosot
• Linfedema
• Tonsillite cronica
• Stato generale di debolezza immunitaria
Viene impiegato spesso anche in caso di:
• Post-mononucleosi (+ Engystol®)
• Drenaggio della matrice extracellulare
• Effetto potenziante sui farmaci di regolazione dell’infiammazione
© IAH 2007
30
Lymphomyosot è impiegato principalmente per il trattamento del linfedema. Nei
bambini, questo farmaco viene somministrato spesso in presenza di tonsillite e di
condizioni generali di debolezza immunitaria.
Omotossicologi esperti di tutto il mondo impiegano regolarmente Lymphomyosot
nell’ambito del trattamento della mononucleosi e della sindrome post-virale, come
un farmaco drenante per purificare la matrice extracellulare dalle omotossine
accumulate e come supporto generale dell’effetto di regolazione
dell’infiammazione degli immunomodulatori omotossicologici.
Lymphomyosot contiene dosi infinitesimali di ioduro di ferro e, di
conseguenza, deve essere impiegato con cautela nei pazienti affetti da
disturbi tiroidei.
30
Caratteristiche peculiari di Lymphomyosot
• ricanalizzazione senza effetto diuretico
• nessun effetto collaterale noto
• cautela in caso di disturbi della ghiandola tiroidea (unica
limitazione)
• può essere impiegato a lungo termine, eventualmente ad
intervalli
• nessuna limitazione in relazione all’età
• compatibile con altri farmaci
• assenza di interazioni note con altre sostanze o medicinali (vedi
avvertenza relativa ai disturbi tiroidei)
• varie forme farmaceutiche
• pienamente conforme alla visione moderna dei meccanismi di
regolazione del corpo umano
© IAH 2007
31
Lymphomyosot ha un effetto ricanalizzante sul liquido linfatico. Drena la matrice
extracellulare. Non causa effetti collaterali e deve essere impiegato con cautela
soltanto nei soggetti affetti da disturbi tiroidei. Lymphomyosot è risultato sicuro,
persino in seguito a trattamento continuato a lungo termine. Tuttavia, in base alle
condizioni particolari del paziente, si possono stabilire intervalli terapeutici
applicati allo schema di trattamento.
Lymphomyosot può essere impiegato nei bambini e nei soggetti adulti, con
opportuni aggiustamenti della dose. Non sono state osservate interazioni tra
Lymphomyosot e qualsiasi altra sostanza o medicinale. Può essere inserito
facilmente nei programmi terapeutici già in corso.
Sono disponibili in commercio varie forme farmaceutiche in base all’approvazione
concessa dalle autorità nei diversi Paesi.
Lymphomyosot è un farmaco omotossicologico sicuro ed efficace, pienamente
conforme all’approccio olistico della medicina omotossicologica. Non blocca i
meccanismi di regolazione dell’organismo e, di conseguenza, è approvato come
un farmaco efficace per il sistema linfatico nella maggior parte delle termografie
di regolazione. Anche nell’ambito della medicina ufficiale, è risultato compatibile
con i farmaci convenzionali.
31