Il decalogo del diabetico
O
Occhi e rene
Il rischio di andare incontro a malattie degli occhi e dei reni
è particolarmente alto nel caso delle persone diabetiche,
ed è tanto più elevato quanto più tempo è passato dall’insorgenza del diabete stesso e quanto più fuori controllo è
rimasta la glicemia durante questo periodo.
Una caratteristica comune a queste patologie è che esse si
sviluppano lentamente e progressivamente e, comunque,
prima che se ne avvertano i sintomi.
Il danno che questi organi subiscono rientra nella cosidetta
microangiopatia diabetica. Cosa vuol dire? L’iperglicemia,
l’aumento del glucosio nel sangue della persona affetta da
diabete, danneggia nel tempo i piccoli vasi (arteriole e capillari) che trasportano il sangue alla retina (occhio) e ai glomeruli (le piccole unità filtranti di cui è composto il rene).
I vasi sanguigni sono rivestiti al loro interno di un sottile
strato di cellule piatte (endotelio) che hanno la funzione di
mantenere lisce le pareti (come le mattonelle del pavimento) al fine di favorire un buon scorrimento del sangue.
Al di sotto di questo pavimento di cellule vi è una esile intelaiatura di sostegno, che favorisce anche lo scambio di sostanze nutritive tra il sangue e i tessuti. Questo telaio prende il nome di membrana basale.
L’alterazione caratteristica della microangiopatia è l’ispessimento di questa membrana basale dei piccoli vasi della
retina e del glomerulo renale dovuto alla cronica iperglicemia.
65
Il decalogo del diabetico
Questo ispessimento determina un’alterazione nello scambio tra sangue e tessuti e l’aumentata produzione di sostanze nocive che tendono ad accumularsi in loco. In ultima analisi, la parete di questi piccoli vasi viene indebolita
favorendo, così, la formazione di piccole dilatazioni (microaneurismi) suscettibili di rottura (emorragia).
Occhi
Gli occhi possono essere paragonati ad una macchina fotografica dove la lente per la messa a fuoco si chiama cristallino nell’occhio e obiettivo nella macchina fotografica e
i dispositivi per registrare le immagini si chiamano rispettivamente retina e pellicola.
L’immagine degli oggetti che guardiamo attraversa la cornea ed il cristallino che la dirigono sulla retina, dove viene
registrata, convertita in impulsi nervosi e trasmessa attraverso il nervo ottico al cervello. Quest’ultimo, a sua volta, la
elabora, cioè ce la fa vedere correttamente.
Una delle complicanze del diabete che maggiormente
preoccupa i pazienti, per il grado di invalidità che ne consegue, è quella a carico degli occhi. Le strutture dell’occhio
possono, infatti, essere interessate dal processo patologico
con diversa localizzazione e gravità: a carico della retina (retinopatia), del cristallino (cataratta) o del sistema nervoso
che regola la funzione oculare.
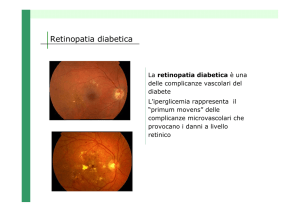
Retinopatia diabetica
La retinopatia diabetica rappresenta la complicanza cronica
del diabete di più frequente riscontro, anche a causa della
relativa facilità con cui è possibile osservare il fondo dell’occhio. Nonostante ciò, nei paesi industrializzati la retinopatia
diabetica rimane la prima causa di cecità in età lavorativa e la
66
Il decalogo del diabetico
seconda-terza causa assoluta di perdita della funzione visiva.
Viene classificata in stadi di gravità crescente:
a. Primo stadio (retinopatia non-proliferante)
Con il passare degli anni, sulla retina di molti diabetici si
formano macchioline di dimensioni che variano da quelle
di una punta di spillo a 1-2 millimetri, dovute ad un danno
della parete dei vasellini (capillari): si distinguono le microemorragie (finissime emorragie), i microaneurismi (piccolissime dilatazioni dei capillari della retina) e gli essudati duri,
dovuti alla fuoriuscita dai capillari di grassi e colesterolo ed
al loro accumulo nella retina.
È importante sottolineare che la retinopatia non proliferante non causa disturbi visivi e quindi la sua presenza non viene percepita dal paziente. Può rimanere stabile per molti
anni, anche per tutta la vita, oppure evolvere verso stadi
più gravi.
La presenza di essudati duri e altre lesioni sulla macula, che
è il punto centrale e più importante della retina, dove si forma l’immagine dettagliata dei colori e degli oggetti che noi
fissiamo, prende il nome di maculopatia.
b. Secondo stadio (retinopatia pre-proliferante)
È caratterizzata dalla comparsa sulla retina di emorragie
multiple, più allargate di quelle viste nella forma non proliferante, di particolari macchie biancastre dette noduli cotonosi, da irregolarità delle vene e da zone di infarto nella
retina.
c. Terzo stadio (retinopatia proliferante)
Successivamente il danno ai vasi progredisce e si accentua
il ridotto afflusso di sangue alla retina: la conseguenza è la
67
Il decalogo del diabetico
formazione e proliferazione di nuovi vasi (fenomeni proliferativi o neovascolarizzazione).
La formazione di questi nuovi vasi può avvenire sulla superficie della retina, svilupparsi nel vitreo, che è la camera dell’occhio antistante la retina, nelle vicinanze del nervo ottico
o al suo interno. Questi nuovi capillari hanno una struttura
molto fragile che va facilmente incontro a rottura, causando emorragia nel vitreo (emovitreo).
Oltre alla formazione di neovasi, si verifica la crescita di tessuto fibroso, come una forma particolare di cicatrici, che
può, con il passare del tempo, produrre un distacco di retina.
Sintomatologia
Le improvvise oscillazioni della glicemia possono indurre
alterazioni della capacità di mettere a fuoco gli oggetti,
causando stati temporanei di miopia (difficoltà di mettere
a fuoco gli oggetti da lontano) o ipermetropia (difficoltà di
mettere a fuoco gli oggetti da vicino).
Come già detto, lo stadio della retinopatia non-proliferativa è asintomatico, poiché interessa la parte periferica della
retina, responsabile della visione laterale. Solo nei casi in
cui dai microaneurismi deriva un passaggio di liquidi nella parte centrale della retina (edema della macula), si può
avvertire un annebbiamento della vista che è transitorio,
ma deve mettere in allarme perché in genere indica una
tendenza della retinopatia a peggiorare.
Con l’aggravarsi della retinopatia la funzione visiva tende a
peggiorare, come nel caso di emovitreo dove la perdita della trasparenza del vitreo, dovuto al versamento di sangue
(emorragia), causa un cono d’ombra sulla zona di retina retrostante: ciò si avverte come improvvisa comparsa di una
68
Il decalogo del diabetico
macchia rossastra nel campo visivo che si trasformerà, con
la retrazione del sangue coagulato, in una piccola macchia
nera.
Se l’emorragia all’interno dell’occhio è abbondante e va ad
invadere tutto il corpo vitreo, la luce non riesce più a raggiungere la retina e l’occhio perde improvvisamente la vista.
Questa situazione grave bisogna diagnosticarla in tempo e
trattarla tempestivamente per evitare due complicazioni:
• un eccessivo aumento della pressione all’interno dell’occhio, che può danneggiare irreparabilmente le delicate
strutture nervose della retina;
• il distacco di retina causato dalla coagulazione e retrazione del sangue stravasato nel vitreo.
Diagnosi
La diagnosi della retinopatia si avvale di numerosi esami
strumentali. Si va dai più semplici, come l’oftalmoscopia,
cioè l’ispezione del fondo oculare, la valutazione della visione dei colori e del contrasto, l’esame del campo visivo ed
i test di adattamento al buio, a quelli più complessi, come
i potenziali evocati visivi (PEV) o la fluoroangiografia retinica.
Ogni diabetico si deve sottoporre almeno una volta all’anno ad una visita oculistica per accertarsi di non avere lesioni
alla retina. Sono consigliate visite più frequenti in corso di
retinopatia, gravidanza, malattie intercorrenti, su consiglio
dell’oculista o del diabetologo.
L’oftalmoscopia è preceduta dall’istillazione di gocce per ottenere la dilatazione delle pupille al fine di favorire una più
ampia visione delle retina. Questa dilatazione può creare
per le successive 2-3 ore, specie in una giornata di sole, ab69
Il decalogo del diabetico
bagliamento. Buona norma è indossare dopo la visita degli
occhiali da sole o, meglio, farsi accompagnare da qualcuno
che possa guidare al ritorno.
All’oftalmoscopia può essere aggiunta la fotografia a colori
del fondo oculare (retinografia), utile sia dal punto di vista
clinico sia per lo screening, in quanto fornisce una documentazione permanente della retinopatia osservata all’oftalmoscopia; risulta pertanto essenziale quando si debbano
fare confronti nel tempo delle condizioni del fondo oculare
e discutere degli esiti del trattamento.
La fluoroangiografia retinica (o angiografia a fluorescenza
sequenziale) viene eseguita tramite iniezione endovenosa
di un colorante, la fluoresceina sodica, che evidenzia tutto
il disegno dei vasi sanguigni della retina.
Si tratta di una tecnica fotografica più sofisticata della precedente che presenta il vantaggio di evidenziare con precisione le alterazioni della rete capillare retinica nelle fasi
iniziali della retinopatia, quali la comparsa dei microaneurismi.
Come si riduce il rischio di sviluppare la retinopatia?
La riduzione del rischio di sviluppare tale complicanza passa attraverso l’ottenimento ed il mantenimento nel tempo
di un buon controllo metabolico, di normali valori di pressione arteriosa del sangue e attraverso l’esecuzione di periodici controlli dall’oculista.
Come si cura la retinopatia diabetica?
È l’iperglicemia cronica la principale causa delle complicanze microangiopatiche del diabete e, quindi, anche
della retinopatia diabetica. Pertanto si ribadisce l’estrema
importanza nel favorire un corretto stato metabolico at70
Il decalogo del diabetico
traverso l’adesione ad adeguati stili di vita (alimentazione
corretta e attività fisica regolare) e ad eventuali prescrizioni farmacologiche (ipoglicemizzanti orali, insulina) raccomandate dal medico di medicina generale e/o dal diabetologo.
Se, in occasione delle visite periodiche, viene ravvisata
una situazione di possibile rischio o se si è in presenza di
retinopatia pre-proliferante o proliferante o di maculopatia è possibile ricorrere alla fotocoagulazione.
È questa una forma di trattamento che, utilizzando il laser,
fascio sottilissimo di luce, coagula le arteriole danneggiate della retina, consentendo di eliminare l’edema e coagula i vasellini neoformati, evitando così le grosse emorragie nel vitreo. In presenza di emovitreo, purchè non ci sia
stata atrofia o distacco della retina, è possibile praticare la
vitrectomia (eliminazione del coagulo formato all’interno
dell’occhio) e la sostituzione con un nuovo liquido trasparente. Questo intervento permette di recuperare un’acuità
visiva, che dipende però dalle condizioni della retina.
Cataratta
La cataratta è l’opacizzazione del cristallino ed è due volte
più frequente negli individui diabetici rispetto a quelli non
diabetici. Il cristallino è la lente dell’occhio che ha il compito di mettere a fuoco le immagini sulla retina. Per svolgere
adeguatamente la sua funzione deve essere perfettamente
trasparente, una proprietà che deriva dalla sua particolare
composizione e struttura. Se il cristallino si opacizza le immagini appariranno sempre più annebbiate, fino a scomparire quasi del tutto.
Nelle fasi più precoci nel cristallino si formano delle opacità prima puntiformi, successivamente queste tendono ad
71
Il decalogo del diabetico
estendersi, sino ad interessare tutti gli strati del cristallino.
La terapia consiste nell’asportazione del cristallino e nella
sua sostituzione con una lente esterna.
Glaucoma
Il glaucoma rappresenta una delle complicanze più tardive
in corso di diabete mellito ed è dovuto ad un aumento di
pressione del fluido (umore acqueo) che riempie l’occhio, al
fine di mantenere la forma sferica.
È più frequente nei diabetici (4-5%), rispetto alla popolazione generale (2-3%).
Questa malattia è dovuta ad alterazioni della parte anteriore dell’occhio che ostacolano il normale deflusso dell’umor
acqueo attraverso l’angolo formato dalla cornea e dall’iride.
L’aumento della pressione all’interno dell’occhio, che normalmente è inferiore a 20 mmHg, provoca con l’andar del
tempo danni permanenti al nervo ottico; la visione può,
pertanto, rimanere normale fino a quando la malattia non
sia giunta ad uno stadio avanzato.
Reni
I reni sono due organi fatti a forma di fagiolo e situati nella
parte posteriore del corpo, ai lati della colonna vertebrale e
subito sopra i fianchi, che svolgono una funzione essenziale per l’economia del nostro organismo.
Ciascun rene è formato da 350.000-1 milione di unità funzionali (nefroni) costituite da una matassa di vasi (glomerulo) che si collega ad un lungo tubo (tubulo).
La formazione dell’urina avviene attraverso il passaggio del
sangue nei vasi del glomerulo dove avviene la filtrazione
dell’acqua e di altre sostanza presenti nel sangue. Il filtrato
72
Il decalogo del diabetico
glomerulare così formato passa nel tubulo dove avviene il
riassorbimento più o meno completo di sostanze utili per
l’organismo (glucosio, proteine, aminoacidi, acqua, ecc.)
che rientrano nel sangue. Le sostanze di scarto sono eliminate insieme a parte dell’acqua formando l’urina.
I reni sono, pertanto, organi assolutamente indispensabili
per la nostra sopravvivenza, tanto che, in caso di loro non
funzionamento, si deve ricorrere alla dialisi (trattamento
nel corso del quale il sangue viene fatto passare attraverso
un rene artificiale per essere depurato) o alla loro sostituzione mediante trapianto.
Anche i reni possono essere coinvolti nell’ambito delle
complicanze croniche del diabete (nefropatia diabetica) ed
in particolare della microangiopatia diabetica già descritta
precedentemente.
Nei capillari dei glomeruli avviene la stessa alterazione descritta nei capillari della retina: l’ispessimento della membrana basale, che, quindi, perde la capacità di trattenere le
proteine circolanti nel sangue. L’effetto di ciò è la comparsa di microalbuminuria (cioè piccole quantità di albumina
nelle urine).
In condizioni normali piccole quantità di albumina possono
essere presenti nelle urine (fino a 30 mg nelle 24 ore o, se si
fa un altro calcolo, sino a 20 μg/min). Si parla di microalbuminuria per concentrazioni tra 30 e 300 mg/24h oppure tra
20 e 200 μg/min.
La presenza di microalbuminuria è il primo segno della nefropatia diabetica.
Se le alterazioni in sede renale tendono progressivamente
ad aggravarsi nel tempo, la microalbuminuria aumenta nelle urine superando i 300 mg/24h (>200 μg/min). In questo
stadio si parla di macroalbuminuria, segno di nefropatia
73
Il decalogo del diabetico
più grave, che può progredire nell’arco di 7-10 anni verso
l’insufficienza renale cronica (lenta e progressiva riduzione
della funzione renale).
Come possiamo riconoscere la nefropatia diabetica e
quali sono gli stadi?
Come altre complicanze del diabete (retinopatia, neuropatia) anche la nefropatia ha un andamento subdolo. In altre
parole, sin quando non arriva ad un certo stadio di gravità,
non evidenza disturbi.
È possibile ricercare dei segni premonitori (stadio primo) di
nefropatia diabetica quali l’aumento della filtrazione glomerulare (aumento della clearance della creatinina), del
flusso del sangue al rene e del volume dei reni. Queste alterazioni sono reversibili, cioè possono scomparire e sono
legate all’iniziale aumento dei livelli della glicemia.
Anche lo stadio secondo è senza sintomi ed è caratterizzato,
oltre che dalle alterazioni del primo stadio, da lesioni iniziali
dei capillari dei glomeruli (microangiopatia), che compaiono in genere nei primi dieci anni di malattia.
Il terzo stadio, denominato nefropatia incipiente, che compare generalmente intorno alla seconda decade dall’esordio del diabete, vede come segno principale la presenza
della microalbuminuria e la comparsa dell’ ipertensione
arteriosa.
Persistendo un cattivo controllo del diabete e della pressione
arteriosa, la perdita di proteine con le urine diviene eccessiva
(macroalbuminuria) e franca proteinuria (oltre 0.5 grammi di
proteine nelle 24 ore) (stadio quarto). Per l’ulteriore perdita
della funzione renale aumentano nel sangue i valori di creatinina ed urea.
Lo stadio quinto dell’uremia e dell’insufficienza renale termi74
Il decalogo del diabetico
nale è caratterizzato da una grave riduzione della funzionalità renale e comporta un ulteriore aumento nel sangue di
tutte le scorie che i reni non riescono più ad eliminare con
le urine. Quando la gran parte dei reni sono compromessi
si passa all’insufficienza renale terminale e, per sopravvivere,
bisogna ricorrere alla dialisi o sottoporsi al trapianto di rene.
Quali sono le cause della nefropatia diabetica?
Come per le altre complicanze microangiopatiche, la presenza cronica di livelli di glicemia superiori alla norma è la
causa principale delle alterazioni della nefropatia diabetica.
Non si esclude anche l’influenza di fattori genetici ed ambientali. Inoltre, è da sottolineare che i diabetici che soffrono anche di ipertensione arteriosa tendono a sviluppare
più precocemente un danno renale ed è altrettanto vero
che la stessa nefropatia provoca spesso un’ipertensione arteriosa.
Come curarla?
Da quello che si è detto sopra, è intuitivo che per curare la
nefropatia diabetica bisogna agire sulle cause sottostanti.
Pertanto, gli interventi sono volti a:
• migliorare il controllo glicemico in modo da ridurre al minimo il danno dovuto all’iperglicemia cronica;
• controllare la pressione arteriosa perché anch’essa contribuisce, se elevata, a sviluppare la lesione a livello dei piccoli vasi dei glomeruli;
• ridurre l’apporto di proteine con la dieta; infatti un’eccessiva assunzione di tali sostanze, in particolar modo di origine animale, tende ad aumentare il lavoro del rene, costretto ad eliminare maggiori quantità di scorie. Ciò può
75
Il decalogo del diabetico
favorire la comparsa del danno renale e contribuire ad un
peggioramento della microalbuminuria.
Sarà importante valutare, nell’ambito dei controlli periodici
dello stato metabolico, una serie di esami con l’intento di
prevenire la nefropatia o, se presente, di interromperne o
ritardarne l’evoluzione.
Ogni 3-4 mesi è utile eseguire un esame urine completo e la
misurazione della pressione arteriosa.
Ogni anno, il controllo della microalbuminuria, della creatinina, della clearance della creatinina e della urinocoltura.
Quest’ultimo esame svela gli eventuali processi infettivi
delle vie urinarie cui il diabetico è più soggetto: si va dalla
semplice infiammazione della vescica urinaria (cistite), caratterizzata da bruciori e dolore al basso ventre ed all’uretra, a forme più complesse in cui l’infezione è localizzata a
livello renale (pielonefrite), accompagnate da febbre elevata, brividi e dolori lombari.
Il controllo medico di queste infezioni riveste molta importanza, anche per la prevenzione di danni renali più gravi.
76
Questa pubblicazione riflette il punto di vista e le esperienze degli
autori e non necessariamente quelli della Merck Sharp & Dohme
(Italia) S.p.A.
Ogni farmaco menzionato deve essere usato in accordo con il
riassunto delle caratteristiche del prodotto fornito dalla ditta
produttrice.
Servizio scientifico offerto alla Classe Medica da Merck Sharp &
Dohme (Italia) S.p.A.
Il presente materiale non intende in alcuna maniera, ne'
direttamente, ne' indirettamente delineare o sostituirsi a percorsi
terapeutici che rimangono esclusiva responsabilità del medico
curante.
Le indicazioni contenute in questa pubblicazione non devono
essere valutate in sostituzione di cura professionale medica. E'
necessario, pertanto consultare il medico prima di intraprendere
qualsiasi cambiamento dello stile di vita.