Comprendono tutte le patologie a carico del cuore e dei vasi
possono assumere varie forme:
ipertensione, coronaropatie, disfunzioni cardiache e infarto.
Nel mondo,
le malattie cardiovascolari costituiscono la principale causa di morte.
Ogni anno muoiono 15 milioni di persone per malattie cardiovascolari.
In Italia,
160.000 persone ogni anno sono colpite da
un attacco cardiaco (una persona ogni 3-4 minuti).
Ogni anno muoiono 235.000 persone per malattie
cardiovascolari
Le malattie cardiovascolari interessano il cuore e i vasi sanguigni adiacenti
e possono assumere varie forme: ipertensione, coronaropatie, disfunzioni
cardiache e infarto. Le malattie cardiovascolari rappresentano la
principale causa di morte nell'Unione Europea e sono all'origine del 40%
circa dei decessi, per un totale di 2 milioni all'anno
Organo unico e vitale, in sede mediastinica
Funzione semplice e complessa
La malattie del cuore o cardiopatie sono frequenti e possono essere:
Cardiopatie primitive:
malattie intrinseche del miocardio (cardiomiopatie), cardiopatie ischemiche, valvolari
Cardiopatie secondarie ad altre patologie:
ipertensione arteriosa, patologia respiratoria, anomalie metaboliche
possono evolvere
nell’insufficienza cardiaca:
destra, sinistra o globale
acuta o cronica
Portata circolatoria o volume minuto
Volume di sangue che viene espulso
dall’aorta o dall’arteria polmonare
La portata circolatoria è il prodotto
della gettata sistolica per la frequenza cardiaca
Gettata sistolica:70ml
Frequenza cardiaca:70 battiti/min
La gettata sistolica dipende da 3 fattori essenziali
L’afflusso di sangue = pre-carico
La contrattilità miocardica
La resistenza all’efflusso = post-carico
La gettata sistolica dipende da 3 fattori essenziali
Pre-carico o carico diastolico dipende dalla:
Volemia
Pressione intratoracica e intrapericardiaca
Contrazione atriale
Tono venoso
Post-carico o carico sistolico dipende dalla:
Resistenze all’espulsione del sangue dipendenti dalla:
pressione media nell’aorta e nell’art polmonare
Volemia
Viscosità del sangue
Elasticità dei vasi
Contrattilità del miocardio dipende :
In condizioni fisiologiche: tono vegetativo e catecolamine
In condizioni patologiche riflette l’integrità
anatomo-funzionale del miocardio
la frequenza cardiaca
Valore critico tachicardia
160-170sistoli/minuto
Atleti allenati:200-220
Cardiopatici: 120-130
Insufficienza della pompa
Ostruzioni del flusso
Flusso rigurgitante
Flusso deviato
Disturbi della conduzione
Rottura del cuore o di un caso maggiore
La riserva cardiaca permette al cuore di adattarsi a condizioni di maggiore
richiesta di O2 dell’organismo (acute o croniche)
In un adulto sano a riposo la portata circolatoria varia da 3 a 4.5 l/min , fino a
> 15 l/min in soggetti allenati
Aumento del precarico,
vasodilatazione periferica e aumento del
ritorno venoso
Aumento della contrattilità
aumento della frazione di eiezione
Aumento della FC (limitante)
Meccanismi extracardiaci di riserva:
Ridistribuzione del flusso:cervello, cuore e muscoli
Aumento della frazione di estrazione di O2
Metabolismo anaerobico dei muscoli scheletrici
Ipertensione arteriosa
Stenosi aortica
mitralica
Insufficienza delle semilunari
mitralica
Ipertrofia
Dilatazione
La dilatazione-ipertrofia del cuore è la modalità con cui si esprime solitamente
una malattia cardiaca
Eutrofia
Ipertrofia fisiologica
Ipertrofia patologica
Limite di utilità funzionale dell’ipertrofia
Rapporto superficie/ volume
Irrorazione non sufficiente
Aumento frequenza peggiora il quadro
Morte miocardiociti, sostituzione con tessuto fibrotico
Sovraccarico cronico di pressione
Aumento del diametro dei miociti
Aumento dello spessore della parete
Ipertrofia concentrica
Sovraccarico cronico di volume
Ipertrofia eccentrica
Aumento della lunghezza dei miociti
Aumento della camera cardiaca
Ridotto o normale spessore della parete
Geni diversi vengono attivati nelle diverse risposte adattative
fisiologiche e patologiche
Stress meccanico sulla parete vascolare viene tradotto
in segnali intracellulari che modificano l’espressione dei geni
delle proteine contrattili del muscolo cardiaco
Aumento del volume dei miocardiociti
Modificazioni strutturali del mezzo
extracellulare
Perdita della funzione contrattile
Alterata geometria delle cavità cardiache
Alterato trasporto di Ca nel miocardio ipertrofico
Riorganizzazione del metabolismo energetico di tipo fetale
(utilizzo di glucosio anziché ac grassi)
Ipereattività mitocondriale
Maggiore formazione di radicali liberi
Danno alle membrane
L’ipertofia miocardica
è un efficiente meccanismo di riserva cardiaca ma ha i germi per un futuro scompenso
è una sindrome eterogenea
Le anormalità della funzione cardiaca sono responsabili della inadeguatezza
del cuore ad assicurare una portata cardiaca proporzionata alle richieste
metaboliche dell’organismo
e/o
In risposta a livelli esageratamente
elevati di volumi e/o di pressioni diastoliche
SEGNI E SINTOMI
1) legati al sovraccarico di volume intravascolare e interstiziale
(dispnea, rantoli, edema)
2) Manifestazioni di inadeguata perfusione tissutale
(ridotta tolleranza all’esercizio fisico, astenia, insufficienza renale)
CIANOSI (non sempre presente)
SCOMPENSO o INSUFFICIENZA CARDIACA (IC)
Se, in condizioni patologiche, la richiesta di maggior lavoro da parte del
cuore non riesce ad essere soddisfatta, si parla di scompenso cardiaco
definibile quindi come una
“Condizione fisiopatologica in cui -per un’alterata funzione- il cuore
risulta incapace di pompare un flusso di sangue adeguato alle necessità
dell’organismo”.
Quando invece la contrazione miocardica ritorna a essere efficiente
per suoi meccanismi automatici o per controllo farmacologico, si dice
allora che l’insufficienza è stata compensata.
Può interessare sia l’uno che l’altro ventricolo, ma con il passare del
tempo diventa globale, ossia li colpisce entrambi.
Emorragie intrapericardiche:
traumi penetranti, rottura spontanea del cuore,
malattie dell’emostasi e della coagulazione,
infiltrazioni neoplastche
Emorragia o versamento di liquidi
Tamponamento cardiaco
Aumento della pressione intrapericardica
Pericarditi acute:
infettive
a patogenesi immunologica
tossiche
da radiazioni
Post infartuali
Possono cronicizzare
fibrosi
Infiammazione
con carattere essudativo:
sieroso,
siero-fibrinoso,
fibrinoso e purulento
Miocarditi infettive:
difterica,
da coxsackie B
morbillosa
da tripanosoma, malattia di Chagas
Miocarditi dismetaboliche:
disendocrine,
da disordini nutrizionali o dell’equilibrio elettrolitico
amiloidosi
Miocarditi tossiche:
alcool,
Adriamicina ed altri antraciclinici
Dilatativa
Ipertrofica
Restrittiva
Cardiomiopatia dilatativa:
dilatazione delle camere cardiache, disfunzione contrattile,
riduzione della frazione di eiezione
Possibile formazione di trombi ed emboli
Evoluzione rapida verso l’insuf cardiaca congestizia
Ereditaria, autoimmune, da alcool
Cardiomiopatia ipertrofiche:
Volume della cavità ventricolare ridotto, contrattilità elevata
Dispnea da sforzo
Ereditarie a carico del sarcomero:
miosina, troponina, tropomiosina
Acquisite
Cardiomiopatia restrittiva:
perdita di distensibilità delle pareti ventricolari
compenso:tachicardia , esita in insufficienza
Immuno-allergica e genetica (trastiretina)
Parietale
e
Valvolare
Possono complicare una trombosi parietale
Vizi valvolari acquisiti
Endocardite reumatica:
Faringe: streptococco β-emolitico gruppo A
Articolazioni Immunocomplessi
Cuore:reattività crociata
Endocardite infettive:
presenza del microrganismo nel sangue
streptococco α-emolitico, streptococco β-emolitico gruppo D,
stafilococco aureo
Sono la conseguenza di alterazioni strutturali
delle valvole cardiache che ne impediscono la
normale funzionalità
I difetti valvolari sono essenzialmente di 2 tipi
Difetto di apertura stenosi valvolare
Difetto di chiusura insufficienza valvolare
In caso di difetto misto si parla di “malattia”
valvolare
Mitrale: stenosi, insufficienza e prolasso
Vizi tricuspidali:rari
Valvola aortica: stenosi, insufficienza
Vizi della polmonare: rari
Difetto congenito
Patologie acquisite: infettive (endocarditi, principalmente batteriche),
cardiopatie con interessamento valvolare (primitive, ischemiche..)
Condizioni di alterata frequenza e regolarità
della successione dei battiti cardiaci
Alterata propagazione dell’eccitamento
nelle varie parti del cuore
1. l’impulso parte dal nodo del seno
“pace-maker” fisiologico
= nodo di Keith & Flack
2. l’impulso si propaga a livello atriale
AS
AD
VD
3. Il nodo atrio-ventricolare (AV)
= nodo di Tawara, raccoglie gli
impulsi provenienti dall’atrio
VS
4. La propagazione ventricolare
avviene attraverso il fascio di His
e le sue branche:
branca Dx VD
branca Sn (in 2 emi-branche, ant
e post) VS
Nervoso
SNA: vie efferenti ed afferenti
delle sezioni orto e parasimpatica
Possiede recettori:
adrenergici e colinergici, dopaminergici,
serotoninergici, peptidergici e purinergici
Cronotropismo (autoritmicità)
Dromotropismo (conduttività)
Batmotropismo (eccitamento)
Inotropismo (contrattilità)
Tonicità
Refrattarietà
Eziopatogenesi complessa
Criteri diagnostici
Esame clinico
Metodiche ellettrofisiologiche:
EEG
Holter
Condizioni che non presentano alterazioni patologiche
a carico dell’apparato cardiovascolare
o
Gravi cardiopatie
Ridotta o aumentata genesi degli impulsi: bradiaritmie o tachiaritmie
Alterato impulso in sede normale (eutopica) o abnorme (ectopica)
Abnorme durata degli impulsi +/- 30sec
Presenza o assenza del normale ritmo cardiaco
Inappropriato funzionamento del pacemaker sinusale
frequenza sinusale troppo elevata
Presenza di pacemaker ectopico
Prende il sopravvento sul ritmo sinusale
Meccanismo di rientro
Un impulso che percorre una struttura cardiaca in una certa
direzione torna indietro a riattivare il tessuto da cui proveniva
Inappropriato funzionamento del pacemaker sinusale
diminuita frequenza sinusale
Fenomeni di scappamento
Disturbi di conduzione
Bradiaritmie:
l ’impulso è bloccato ed seguito da asistolia o
da un ritmo di scappamento lento
Tachiaritmie:
il ritardo o il blocco
producono un’eccitazione da rientro
Aritmie sinusali
Alterazioni nella genesi del nodo del seno
Tachicardia sinusale fisiologica:
sforzi, emozioni, gravidanza
Tachicardia sinusale patologica:
Espressione di patologia cardiaca: insufficienza circolatoria, pericardite,
Espressione di patologia extracardiaca: febbre, anemia, tireotossicosi,
farmaci simpatico-minetici
100 pulsazioni/min
Bradicardia sinusale sotto i 60 battiti/min
fisiologica: atleti
Patologica: ipertensione endocranica
E’ un battito prematuro, ossia una contrazione del muscolo cardiaco che avviene
prima del previsto, alterando la successione regolare dei battiti nel ritmo sinusale.
L'impulso nasce quasi sempre in sedi diverse dal nodo seno-atriale, che rappresenta
l'origine fisiologica dell'attività elettrica del cuore.
Compare comunemente in soggetti sani, in qualsiasi età compresa l'infanzia.
Sono espressione di stress, stanchezza, sforzi fisici, sonno,
tabagismo , abuso di caffeina.
In alcuni può comparire dopo un pasto abbondante,
distensione del fondo gastrico o presenza di un'ernia iatale
Più raramente può essere espressione di una malattia cardiaca.
di un disordine elettrolitico,
(ad es. carenza di potassio) o di una malattia della tiroide
Tachicardia atriale prende origine da accessi in sede ectopica atriale
150-200 pulsazioni/min
Flutter atriale.
Tachiaritmia cardiaca sopraventricolare,
caratterizzata da un'attivazione atriale molto rapida
(compresa solitamente tra 250 e 350 impulsi al minuto) e regolare
FIBRILLAZIONE ATRIALE
Tachiaritmia sopraventricolare
caratterizzata da un’attivazione atriale scoordinata, irregolare e frammentaria,
con una frequenza maggiore del flutter (350-600/min)
con contemporanea presenza di più fronti d’onda che circolano in modo imprevedibile,
così che la diffusione dell’impulso negli atri è continuamente variabile
Meccanismo di rientro multiplo e irregolare
Conseguente deterioramento della funzione meccanica atriale
Cardiopatia ischemica
Valvulopatia
Cardiomiopatie
Tachicardia ventricolare
Flutter ventricolare
Tachiaritmia cardiaca
compresa solitamente tra 250 e 350 impulsi al minuto indotta
da focolai ectopici ventricolari
FIBRILLAZIONE Ventricolare
La muscolatura ventricolare vibra in modo incoordinato
con una frequenza maggiore del flutter (350-600/min)
e risulta inefficace nello spingere il sangue nei vasi arteriosi
Può portare a morte
Definizione di ischemia in generale
Discrepanza tra richieste metaboliche del miocardio
e
offerte di substrati energetici e ossigeno
Ruolo della riserva coronarica
Caduta dei livelli di ATP e perdita omeostasi ionica
Aumento del Ca:
1. attivazione dei radicali liberi e danno alle membrane
2. contrazione del citoscheletro
3. attivazione di proteasi e delle caspasi
Blocco della produzione mitocondriale di ATP
Carenza di glucosio, impossibile anche la glicolisi anaerobia
Accumulo di acido lattico
Grado e durata dell’ischemia:
Cronica: atrofia (le cell più specializzate muiono prima)
Acuta: rigonfiamento e morte
Natura del tessuto
Temperatura del tessuto
Temperature elevate sono più dannose
Anomalie della viscosità del sangue
Glucosio ematico
Induzione dell’angiogenesi
Rimozione dell’ostacolo
- Mancata riperfusione:
Rigonfiamento cellulare
Ostruzione dei capillari
Danno endoteliale
-Danno da riperfusione:
Danno dovuto all’ischemia
Radicali liberi
Riparazione del danno
Disorganizzazione irreversibile e necrosi
Riperfusione
Ipoxantina e xantina ossidasi
vengono prodotte dalle cell. endoteliali
ma non possono reagire in
assenza di ossigeno
Segni clinici riferibili alla morte del tessuto
Necrosi
Insufficienza d’organo, reazione flogistica e riparativa
Liberazione di sostanze dal tessuto leso, dolore
L’infarto appare pallido per la mancata irrorazione
Infarto bianco
(rene, cervello, fegato)
L’area di necrosi si può riempire di sangue per rottura divasi vicina
Infarto rosso
(polmone)
Intestino, cuore, milza
Un infarto può essere anemico (bianco) o emorragico (rosso)
Infarto bianco: occlusione arteriosa terminale
Infarto rosso: occlusione venosa oppure arteriosa di organi a doppia circolazione
o di arterie non terminali
Un infarto bianco può diventare rosso con la riperfusione
La cellula in necrosi libera proteine rilevate dai PRR
Risposta infiammatoria
Riparazione
Fibrosi
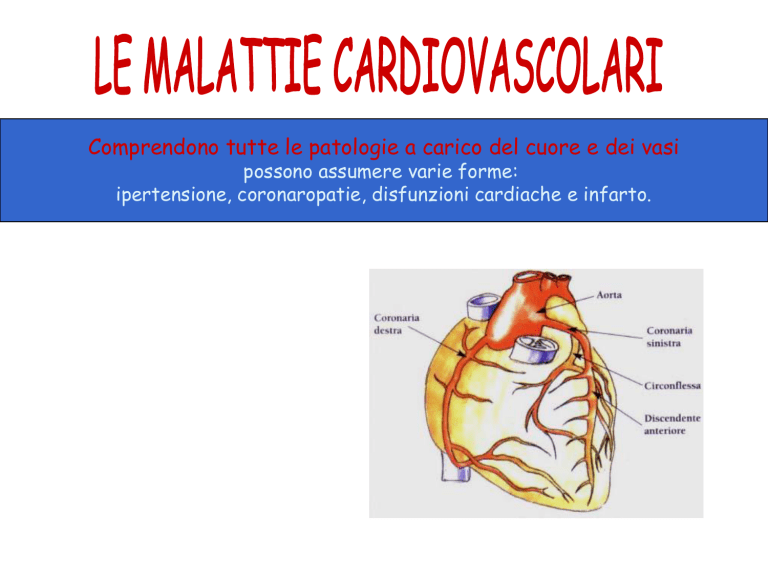
Art. coronaria Sn (tronco comune)
atrio sinistro
ventricolo sinistro
parte del ventricolo destro
parte anteriore del setto;
dopo la sua origine dal seno aortico sinistro,
Art. circonflessa
Art. interventricolare anteriore
(=IVA)
Aorta
Art. coronaria Dx
atrio destro
ventricolo destro
parte più posteriore del ventricolo sinistro
parte posteriore del setto interventricolare
V.S.
V.D.
Flusso coronarico: 250ml/min 5% portata circolatoria
Consumo di ossigeno: 25ml/min 10% del consumo totale dell’organismo
Aumento della frazione di estrazione
Discrepanza
tra richieste metaboliche del miocardio e
offerta di substrati energetici e di ossigeno
Ruolo della riserva coronarica
Una delle principali cause di mortalità nei paesi sviluppati
Principali fattori di rischio:
tutti i fattori di rischio per l’ateroma,
stress fisico-psichico,
iperattività piastrinica
spasmo coronarico
FATTORI DI RISCHIO NON MODIFICABILI
• Familiarità
• Sesso maschile
• Età
FATTORI DI RISCHIO MODIFICABILI
• Fumo
• Ipercolesterolemia
Ipertrigliceridemia
• Ipertensione arteriosa
• Sedentarietà
• Obesità
• Diabete mellito
• Stress negativo
Fattori emergenti:
Iperomocisteinemia, Carenza di estrogeni, Iperfibrinogenemia,
D-dimero, PCR
Aterosclerosi
Negli studi FHS (Framingham heart study) sono stati evidenziati i marcatori del sangue
che correlano con la patologia cardiocircolatoria
Il rischio cardiovascolare,
viene determinato sulla base di alcuni esami di laboratorio e
dell’anamnesi raccolta dal medico durante la visita
Il profilo lipidico comprende:
Colesterolo totale < 200 mg/dl
Colesterolo LDL < 100 mg/dl*
Colesterolo HDL > 40 mg/dl
Trigliceridi < 150 mg/dl
Valori indice di rischio rapporto col tot/HDL per un
soggetto sano:
• Uomo: < di 5
• Donna: ≤ a 4,5
Nuovi parametri:
omocisteina,
Lp(a) è un lipoproteina contenente l’Apoproteina a,
Proteina C Reattiva (PCR) ad alta sensibilità
Angina pectoris
– temporanea riduzione
dell'afflusso di sangue alle
cellule del muscolo cardiaco
Infarto miocardico acuto
– prolungata riduzione
dell'afflusso di sangue
alle cellule del muscolo
cardiaco con morte cellulare
Morte improvvisa
L’ischemia miocardica è il risultato
dello squilibrio tra domanda di O2 da parte del tessuto miocardico
ed offerta dello stesso attraverso il circolo coronarico.
Il flusso coronarico può essere ridotto da: spasmi delle coronarie, trombi e raramente emboli
OFFERTA
DI O2
DOMANDA
DI O2
Fase asintomatica
Fase sintomatica: angina
Una stenosi moderata può essere asintomatica in condizioni di riposo
l’ischemia diventa sintomatica in caso di aumentato fabbisogno di O2
L’ischemia è transitoria e reversibile, è caratterizzata
da:
dolore retrosternale intenso, durata < 10 mn
specifiche alterazione elettrocardiografiche
Il dolore è dovuto
ad una stimolazione
delle terminazioni nervose
Usuale localizzazione del
dolore miocardico ischemico
Associato a pressione, nausea,
e mancanza di respiro.
IL DOLORE è MEDIATO da
ISTAMINA, CHININE
METABOLITI DELL’ACIDO ARACHIDONICO
MANCA SPESSO NEGLI ANZIANI
(ISCHEMIA SILENTE)
Lato sin
Sedi meno frequenti
del dolore miocardico ischemico
Mascella
Lato destro
Epigastrio
Dorso
Fattori scatenanti noti: sforzo, freddo, stress
• L’angina stabile: crisi brevi, poco frequenti, con fattori scatenanti
(esercizio fisico, aumento della pressione), ben controllate dal
trattamento medico
• L’angina instabile: crisi più frequenti, anche a riposo, mal
controllate dal trattamento medico
anche dette “pre-infartuali” (placche ateromatosi instabili)
• L’angina “variante” o di Prinzmetal: spasmo coronarico con o senza
stenosi, con o senza microtrombi piastrinici
L’occlusione di un’arteria coronarica o di una sua branca
(trombosi occludente, aneurisma dissecante, spasmo prolungato)
determina un’ ischemia definitiva e irreversibile del territorio miocardico
corrispondente con evoluzione spontanea verso la necrosi
la zona infartuata diventa funzionalmente inutile.
Sede e estensione dipendono dalla localizzazione dell’occlusione coronarica
Il VS è il più frequentemente colpito
tronco della coronaria Sn infarto anteriore esteso
IVA infarto anterosettale
circonflessa infarto anterolaterale
In assenza di intervento medico tempestivo l’IMA
porta a necrosi del distretto coronarico corrispondente all’occlusione.
L’infarto può interessare la parete a tutto spessore (transmurale)
o essere più limitatao (subendocardico, subepicardico)
Infarto transmurale:
occlusione di una delle coronarie maggiori
la necrosi interessa l’intero spessore di una parete
Infarto subendocardico:
una coronaria viene progressivamente occlusa
aree necrotiche periferiche
Estensione dell’infarto miocardico
Occlusione IVA
IMA anterosettale
Occlusione circonflessa
IMA laterale
Area infartuata: digestione dei detriti cellulari (cellule fagocitarie)
Riassorbimento edema
Formazione del tessuto di granulazione
(endoteliociti e fibroblasti secernono componenti MEC, formazione cicatrice
TESSUTO NON CONTRATTILE E ANELASTICO
ANEURISMI O ROTTURA INTRAPERICARDICA
(TAMPONAMENTO CARDIACO)
L’alternanza di occlusioni e riperfusioni provoca una discontinuità nell’apporto di ossigeno
inducendo un danno reversibile o non reversibile
con immissione in circolo di proteine strutturali e funzionalidella cellula miocardica
Indicatori precoci e tardivi di danno
Compartimento cellulare, solubilità e PM
Flusso coronarico, trasporto attraverso l’endotelio
Troponina, CK-MB (entro 12-24ore), Ast e LDH (24-48h) Mioglobina
Troponina, Ast e LDH e Mioglobina restano elevata per una settimana
La morte per necrosi si associa ad infiammazione:
il ruolo dei marcatori sierici
72 H
12-24 H
La morte cardiaca
sopravviene per improvviso arresto dell’attività cardiaca
in assenza di cause traumatiche
può essere la conseguenza di:
80% cardiopatia ischemica
20% non definita
Liberazione massiva di K
Correnti di lesione
Riflessi ortosimpatici
Cause di fibrillazione ventricolari(2/3)
Conduzione (1/3)
incapacità del miocardio
a svolgere la sua normale funzione di pompa cardiaca
se ne possono riconoscere varie forme
Cause cardiache ed extracardiache
– Insufficienza cardiaca parziale (di tipo sinistro o destro) o globale
– Insufficienza cardiaca cronica o acuta
(su miocardio precedentemente sano o quale scompenso di
insufficienza cardiaca cronica)
Infarto
Vizi cardiaci
Tamponamento
Disturbi del ritmo
Diminuzione ritorno del sangue
Aumento del letto circolatorio
Anomalie vascolari periferiche
Ipertensione sistemica
Ridotta efficienza
contrattile
del cuore
Alterata irrorazione
del cuore
Sintomi:
Affaticamento, palpitazioni,dispnea
Extracardiache:
Anemia
Deficienza di Vit B
(vasodilatazione)
Ipertiroidismo
Pneumopatie
Diminuita efficienza dei ventricoli
Diminuzione della portata circolatoria
Diminuzione della portata circolatoria
Cuore, cervello: vasodilatazione
(controllo beta-adrenergico)
Periferia: vasocostrizione
Rene: vasocostrizione,
Renina-angiotensina I e II-aldosterone
Riassorbimento Na, acqua
Aumento volemia
EDEMA
Trattamento:
riduzione Na con la dieta
uso di diuretici, ACE-inibitori, vasodilatatori venosi
Riduzione della frazione di eiezione
Aumento della pressione delle vene
che tornano al cuore
Iperemiapassiva
Aumento della congestione venosa
DISPNEA
EDEMA generalizzato
Patologia pericardica:
pericardite costrittiva
Disfunzione del miocardio:
Infarto con 20-30%
di necrosi
Patologia endocardica:
rottura lembi valvolari
Patologia vascolare:
Ipertensione