Dipartimento
di
Prevenzione
ASL - Benevento
Bollettino Epidemiologico n. 88-89
Servizio Epidemiologia e Prevenzione
0824- 308 286-9 FAX 0824- 308 302
e-mail: [email protected]
Il Carcinoma della Cervice Uterina:
eziologia e prevenzione
Il carcinoma della cervice uterina è il secondo tipo di tumore
femminile, come frequenza, con circa 500.000 nuovi casi all’anno e
250.000 decessi nel mondo. L'OMS lo riconosce come totalmente
riconducibile a un’infezione, quella da papillomavirus.
I Papillomavirus
I papillomavirus umani (HPV, dall’inglese Human Papilloma Virus)
sono virus a DNA che si trasmettono per via sessuale e che si
replicano nelle cellule dell’epidermide. Esistono oltre 120 tipi di HPV
che si differenziano per i tipi di tessuto che infettano.
Di questi, 40 diversi tipi sono capaci di infettare il tratto genitale sia
maschile che femminile.
Sulla base di criteri epidemiologici, si possono distinguere 15 tipi di
HPV definiti ad “alto rischio”, in quanto più frequentemente isolati
in caso di neoplasia cervicale e 12 tipi definiti a “basso rischio”,
più frequentemente isolati in caso di condilomi o lesioni
precancerose che difficilmente evolvono in neoplasia. Per i restanti
genotipi mancano dati sufficienti a permetterne una classificazione
certa.
1
Degli HPV ad “alto rischio”, il genotipo 16 e il 18 sono quelli più
frequentemente implicati nel carcinoma cervicale, essendo
responsabili rispettivamente di circa il 60% e 10% di tutti i tumori
cervicali. Altri tipi ad alto rischio sono associati a tumori cervicali,
ma con minore frequenza, mentre gli HPV a “basso rischio” (quelli
cioè non legati a forme tumorali) possono comunque provocare
condilomi anogenitali in entrambi i sessi.
Infezioni da HPV nel mondo
L’infezione da HPV è estremamente frequente nella popolazione: si
stima, infatti, che almeno il 75% delle donne sessualmente attive si
infetti nel corso della propria vita con un virus HPV di qualunque
tipo e che oltre il 50% si infetti con un tipo ad alto rischio
oncogenico.
A livello mondiale la prevalenza delle infezioni da HPV in donne
asintomatiche varia dal 2% al 44%. Negli Stati Uniti, secondo uno
studio pubblicato nel febbraio 2007, risulta positivo all’HPV il
26,8% delle donne fra i 14 e i 59 anni, pari a 24,9 milioni di donne
in tutto il Paese.
Infezioni da HPV in Italia
In Italia, studi condotti in donne di età tra 17 e 70 anni, in
occasione di controlli ginecologici di routine o di programmi di
screening organizzato, mostrano una prevalenza per qualunque
tipo di HPV compresa tra 7 e 16%. La prevalenza aumenta al 3554% in caso di donne con diagnosi di citologia anormale, per
raggiungere il 96% in caso di displasia severa o oltre.
La prevalenza delle infezioni da HPV varia con l’età: è più elevata
nelle giovani donne sessualmente attive, mentre un secondo picco
di prevalenza si nota nelle donne intorno alla menopausa o nelle
età successive. Uno studio condotto nell’Italia settentrionale in
donne tra 25 e 70 anni ha mostrato una prevalenza pari al 13-14%
nella fascia di età 25-39 anni, all’11% nelle donne tra 40 e 44 anni,
e al 5% nelle donne oltre i 44 anni.
2
CC = Carcinoma Cervice
Nelle casistiche italiane, il tipo di virus più frequente è il 16,
responsabile del 30% circa di tutte le infezioni. In ogni caso, la
maggior parte delle infezioni (fra il 70 e il 90%) è transitoria, in
quanto il virus viene eliminato dal sistema immunitario prima di
sviluppare un effetto patogeno. In particolare, è stato documentato
che, a distanza di 18 mesi dall’infezione, l’80% delle donne è HPVnegativa. La probabilità che l’infezione evolva verso la persistenza
sembra dipendere dal tipo del virus, ed è più elevata per i tipi ad
alto rischio, incluso l’HPV 16.
Tumore della cervice associato a HPV
Quando si parla di incidenza e mortalità del tumore della cervice
uterina bisogna ricordare l'enorme differenza fra i dati italiani
(incidenza: 10 casi ogni 100mila donne, mortalità: 2 casi ogni
100mila donne) e quelli dei paesi poveri (incidenza: 42.7 casi ogni
100mila donne, mortalità: 34.6 casi ogni 100mila donne). Fra i
fattori che contribuiscono a questa differenza i ricercatori
sottolineano l'importanza della diffusione dello screening
con Pap test.
In Europa il tumore della cervice uterina si colloca al settimo posto
per incidenza fra i tumori che colpiscono le donne, dopo il tumore
3
del seno, del colon-retto, del polmone, del corpo dell’utero, dello
stomaco e dell’ovaio e al settimo posto per mortalità dopo il
tumore del seno, del polmone, del colon-retto, dello stomaco, del
pancreas e ovaio
Ogni anno in Italia si verificano circa 3500 nuovi casi di carcinoma
della cervice uterina e si stima che circa 1000 donne muoiano per
questa neoplasia, con un’incidenza standardizzata per età pari a 2
casi ogni 100mila donne.
Numerosi studi condotti in Europa e Nord America hanno
riscontrato una netta riduzione dell’incidenza dei tumori invasivi
della cervice a seguito all’introduzione, su larga scala, dei
programmi di screening
Epidemiologia dell’infezione da HPV
Modalità di trasmissione
L’infezione da HPV si trasmette soprattutto attraverso rapporti
sessuali con partner portatori del virus. Il rischio di contrarre il
virus quindi aumenta con l’aumentare del numero dei partner
sessuali.
Il picco di prevalenza dell’infezione si verifica nelle donne Italiane
prima dei 25 anni di età.
La maggior parte delle infezioni da HPV è transitoria, perché il virus
viene eliminato dal sistema immunitario prima di sviluppare un
effetto patogeno.
Il 70% delle infezioni guarisce in un anno, nel 90% dei casi dopo
due anni l'infezione è sparita.
In caso di infezione persistente, il tempo che intercorre tra
l’infezione e l’insorgenza delle lesioni precancerose è di circa cinque
anni, mentre la latenza per l’insorgenza del carcinoma cervicale
può essere di 20-30 anni.
Fattori associati con cancro cervicale in vari studi epidemiologici
sono:
fumo di sigaretta
alto numero di parti
età avanzata
presenza di altre infezioni trasmesse per via sessuale
immuno soppressione
uso continuato per lunghi periodi di contraccettivi orali
4
I meccanismi alla base dell’infezione, della clearance spontanea del
virus, o al contrario della persistenza dell’infezione e della
progressione in malattia, sono ancora oggi non del tutto compresi.
Sembra comunque che il fattore più fortemente associato
all’acquisizione dell’infezione sia l’aver recentemente intrapreso una
nuova relazione sessuale
Cancro Cervicale e Lesioni precancerose
L’infezione da HPV è solitamente asintomatica, il coinvolgimento
della cervice può risultare in modificazioni istologiche che sono
classificate come CIN (Neoplasia Cervicale Intraepiteliale) di grado
1,2 o 3 in base dell’aumentato grado di anomalie cellulari
dell’epitelio cervicale, fino all'adenocarcinoma in situ.
La guarigione spontanea o la progressione verso il cancro, in
assenza di trattamento, varia a seconda della gravità della lesione:
- CIN 1 di solito guarisce spontaneamente nel 60% dei casi, solo
nell’1% dei casi progredisce in cancro,
- CIN 2 e CIN 3 si risolvono nel 30-40% dei casi e in una
percentuale maggiore del 12% progrediscono in cancro.
Prevenzione
Pap test
Per la prevenzione del tumore della cervice uterina, lo screening
citologico attraverso il test di Papanicolaou (Pap test) rappresenta
la strategia vincente da molti anni essendo in grado di ridurre la
mortalità specifica del 60-90% nei luoghi in cui è implementato.
Il successo dello screening dipende dal fatto che :
- la progressione da lesioni precancerose a tumore invasivo è
lenta, mediamente oltre 20 anni;
- è possibile identificare le alterazioni citologiche ancor prima che
si sviluppi la malattia invasiva;
- esistono interventi efficaci e non invalidanti per eliminare le
lesioni precancerose;
- la strategia di screening basata sulla ripetizione nel tempo del
test (ogni 3 anni) aumenta la sensibilità dello stesso, quindi la
probabilità di identificare la maggior parte delle donne portatrici
di lesioni precancerose.
5
In Italia il Pap test è raccomandato ogni tre anni per le
donne di età compresa tra 25 e 64 anni (popolazione target
dello screening)
Gli screening organizzati hanno una alta adesione solo in alcune
regioni del paese.
L'introduzione degli screening come obiettivo del Piano nazionale
della Prevenzione, mira a ridurre la disomogeneità della copertura.
Esiste però, al di là della copertura da screening organizzato,
un'adesione spontanea consistente delle donne alla pratica del Pap
test, sebbene variabile da regione a regione, come è stato rilevato
dallo studio PASSi (Progressi delle Aziende Sanitarie per la Salute
in Italia).
PASSI è un’indagine condotta tramite interviste telefoniche volta a
descrivere, fra le altre cose, l'utilizzo di alcuni interventi di
screening nelle diverse regioni.
L’implementazione dello screening citologico con il Pap test,
attraverso programmi organizzati, si associa ad una riduzione della
mortalità legata alle neoplasia cervicale del 60-90%. Risulta
cruciale, ai fini dell’adesione al programma, il consiglio del medico
unitamente all’invito scritto da parte delle ASL.
Il Vaccino contro i papillomavirus
Vaccini monovalenti contro l'HPV 16, bivalenti contro l'HPV 16 e 18
e quadrivalenti contro i tipi 6/11/16/18 sono stati sviluppati e
testati per immunogenicità, sicurezza ed efficacia con RCT*.
I vaccini sono composti da proteine del capside L1 tipo-specifico
che si auto-assemblano in particelle simili al virus (virus like
particles VLP); il vaccino che ne risulta non è infettivo e non
contiene DNA virale. Le iniezioni di VLP inducono una forte risposta
immune tipo specifica, soprattutto nelle giovani donne con meno di
15 anni .
*Gli studi clinici controllati randomizzati (randomized controlled trial, RCT) sono studi
sperimentali che permettono di valutare l'efficacia di uno specifico trattamento in una
determinata popolazione.
6
Da qualche mese è disponibile anche in Italia un vaccino
quadrivalente, rivolto contro 4 tipi di HPV che previene le lesioni
causate da quattro tipi del virus: HPV 16 e 18 (complessivamente
associati a circa il 70% di tutti i carcinomi cervicali), 6 e 11
(responsabili del 90% circa dei condilomi genitali).
A livello europeo è in corso di registrazione il vaccino bivalente
rivolto contro 2 tipi di HPV: il 16 e il 18.
Il vaccino tetravalente contro il
stato approvato nel giugno
Administration (FDA) americana
Agency for the Evaluation of
l’Europa.
papillomavirus umano (HPV), è
2006 dalla Food and Drug
e tre mesi dopo dall’European
Medicinal Products (EMEA) per
Efficacia
La valutazione dell'efficacia del vaccino si basa sulla quantificazione
della riduzione dell'incidenza dell'infezione persistente da HPV
vaccinale (due rilevazioni positive a distanza di almeno 4-6 mesi) e
sulla riduzione dell'incidenza delle lesioni precancerose da genotipi
di HPV vaccinali.
Nessun RCT ha finora potuto valutare l'efficacia sulle lesioni
cancerose dal momento che il vaccino è stato somministrato a
donne giovani (<26 anni) ed il follow up delle sperimentazioni al
massimo è stato di 5 anni, mentre normalmente il tempo che
intercorre fra l'infezione da HPV e lo sviluppo delle lesioni
cancerose è mediamente di 20-30 anni ed il picco di incidenza del
carcinoma della cervice si registra intorno ai 45 anni.
Vista la lunga latenza necessaria perché dall’infezione con alcuni
tipi di HPV si sviluppi una lesione cancerosa, l’end point (effetto
finale) preso in considerazione per valutare l’efficacia del vaccino
negli studi clinici che hanno preceduto la sua immissione in
commercio, sono state le infezioni persistenti e le lesioni
precancerose.
Il vaccino si è dimostrato altamente efficace nel prevenire le
infezioni persistenti da HPV 6, 11 16 e 18, le CIN 2 e 3 e lesioni dei
genitali esterni (condilomi acuminati).
Non esiste alcuna evidenza che la somministrazione del vaccino
protegga da virus diversi da quelli presenti nello stesso.
7
Il ciclo vaccinale consiste nella somministrazione, per via
intramuscolare, di tre dosi, di cui la seconda e la terza a distanza di
2 e 6 mesi dalla prima.
Gli RCT hanno dimostrato che la vaccinazione con tre dosi è
efficace nel prevenire l'infezione persistente da HPV16/18 e le
lesioni precancerose correlate.
Il vaccino quadrivalente si è dimostrato efficace anche nel
prevenire le lesioni condilomatose da genotipi di HPV contenuti nel
vaccino. Gli studi sono stati condotti su donne giovani (<26 anni),
con una vita sessuale non sregolata (numero medio di partner
limitato), con un'anamnesi negativa per precedenti lesioni cervicali
e negative per i tipi di HPV contenuti nel vaccino al momento
dell'arruolamento.
L' American Cancer Society sottolinea che il vaccino non sembra
efficace nelle donne che hanno avuto evidenza nel passato di
infezioni da genotipi di HPV contenuti nel vaccino (PCR o sierologia
positiva) o che hanno l'infezione in corso al momento della
vaccinazione; in queste donne il vaccino può essere efficace solo
rispetto ai genotipi contenuti nel vaccino per i quali la donna non
era infetta.
L’efficacia clinica del vaccino è stata valutata in donne tra 16 e 26 anni.
Tra quelle che non erano state infettate dai tipi di HPV contenuti
nel vaccino, l’efficacia delle tre dosi nel prevenire le lesioni
precancerose correlate a questi tipi è stata del 95%. Il vaccino però
non ha effetto terapeutico, e l’efficacia scende al 46% se si
considerano anche le donne infettate con almeno uno dei tipi di
HPV contenuti nel vaccino e quelle che non avevano completato il
ciclo vaccinale.
L'efficacia reale del vaccino quadrivalente dipenderà dunque dal
tipo di popolazione che si sottoporrà alla vaccinazione (esposta o
non ai tipi di HPV contenuti nel vaccino), dal grado di adesione
all'intero ciclo vaccinale (tre dosi) ma anche dalla eventuale
pressione selettiva sui tipi virali circolanti (type replacement)* che
potrebbe verificarsi, con riduzione o scomparsa dei quattro tipi di
HPV contenuti nel vaccino e concomitante incremento degli altri tipi
virali attualmente meno frequenti
*L’HPV
16 è quello più frequentemente isolato nel caso di neoplasie cervicali in Italia e nel mondo.
La presenza e la frequenza di altri tipi virali varia nei diversi paesi e nei diversi gruppi di popolazione;
per questo è importante, anche in Italia, poter disporre di dati di prevalenza dell'HPV rappresentativi
dell'intera popolazione e che includano anche le donne immigrate. Dati di prevalenza saranno inoltre
utili per monitorare l'impatto che il vaccino anti HPV avrà sui tipi virali circolanti.
8
La durata della protezione, alla luce degli studi fin qui condotti, è
risultata pari ad almeno 5 anni. Un follow up più lungo delle donne
vaccinate consentirà di stabilire la durata della protezione nel
tempo.
Dato che l’HPV è trasmesso sessualmente, la vaccinazione
dovrebbe essere effettuata prima dell’inizio dell’attività sessuale,
questo è il motivo della raccomandazione negli Stati Uniti e in
Italia, secondo quanto stabilito dal Consiglio Superiore di Sanità, di
vaccinare le ragazze adolescenti tra 11 e 12 anni. Comunque anche
le donne tra 13 e 26 anni potranno trarre beneficio dalla
vaccinazione.
Il beneficio conseguente alla somministrazione del vaccino è invece
più basso nelle donne che sono già state infettate da uno o più tipi
di virus presenti nel vaccino.
Non è comunque indicata l’effettuazione del Pap test e la
tipizzazione
dell’HPV
eventualmente
presente
prima
dell’effettuazione della vaccinazione.
Rimane controversa l’opportunità di vaccinare anche i maschi e le
giovani donne che facilmente hanno contratto già l’infezione.
MMWR (Morbidity and Mortality Weekly Report) 23 marzo 2007
Strategie vaccinale in Europa
(Eurosurveillance, n.12/2007)
Alla fine di marzo 2007 la decisione di includere la vaccinazione
anti HPV nel programma di immunizzazione nazionale era già stata
presa da quattro paesi: Germania, Austria, Francia e Italia.
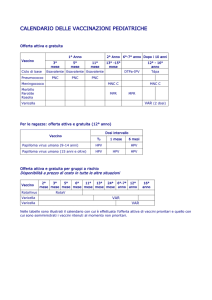
In Italia il vaccino sarà somministrato alle ragazze di 12 anni. In
Francia il target è rappresentato dalle ragazze di 14 anni, è inoltre
raccomandata la vaccinazione delle ragazze fino ai 23 anni che non
sono ancora sessualmente attive o che hanno iniziato solo da poco
l’attività sessuale. In Germania la popolazione target è data dalle
ragazze fra i 12 e i 17 anni. In Austria la vaccinazione sarà rivolta
alle ragazze preferibilmente prima dell’inizio dell’attività sessuale,
ma la vaccinazione di persone di entrambi i sessi è vista, in linea di
principio, come utile. In Italia, il vaccino sarà offerto gratuitamente
alla popolazione target (ragazze dodicenni), mentre negli altri tre
Paesi la decisione sulle modalità di rimborso della spesa è ancora in
corso.
9
In due Paesi (Grecia e Slovacchia), la Commissione di esperti sulle
vaccinazioni (expert advisory committee) ha raccomandato di
includere la vaccinazione anti HPV nel programma di
immunizzazione nazionale, ma non è stata ancora presa alcuna
decisione formale dalle autorità nazionali. Nove Paesi hanno
risposto che il problema è attualmente al vaglio del proprio organo
consultivo sul programma di vaccinazione nazionale (national
immunization advisory body).
In sette Stati si prevede di affrontare la questione in futuro, mentre
nei restanti cinque il problema non è per ora considerato.
Strategia in Italia: il parere del CSS
(Consiglio Superiore di Sanità _ gennaio 2007)
La strategia vaccinale di più sicuro impatto per la prevenzione delle
infezioni da HPV è quella che interviene nella fase preadolescenziale (9 -2 anni).
Il 12° anno di vita si configura come l’età ideale per diverse
ragioni:
Assenza pressoché totale di contagi
Recente
positiva
esperienza
del
programma
di
vaccinazione anti epatite B nella pre-adolescenza con
possibilità di utilizzare la rete di rapporti e le procedure
organizzative già utilizzate dai centri vaccinali
Sussistenza a tale età
successivamente perduta.
dell’influenza
genitoriale,
Poiché l’effetto di immunizzazione di una coorte di pre adolescenti
sarà osservabile in tre o quattro decadi, volendo ridurre tale durata
è necessario aumentare il numero delle coorti selezionandole altre
di età più avanzata. Per tale ragione l’ulteriore sviluppo della
strategia vaccinale dovrebbe prevedere l’estensione della
vaccinazione ad una seconda coorte di donne di 25 o 26 anni di
età, già oggetto di chiamata attiva per l’esecuzione dello
screening.
Per tale seconda coorte il programma
vaccinazione sarebbero copresenti.
10
di
screening
e
di
Cosa succederà ai programmi di screening vaccinale nei
paesi in cui la vaccinazione sarà disponibile?
Molti ricercatori sottolineano l'importanza di continuare e di
coinvolgere sempre più donne nei programmi di screening per
l'identificazione
precoce
delle
lesioni
cervicali
in
vista
dell'introduzione della vaccinazione antiHPV .
La vaccinazione, efficace sulle lesioni precancerose da genotipi
vaccinali HPV 6/11/16/18, se anche si confermasse efficace nel
prevenire le lesioni cancerose, comunque non eliminerà quel 30%
di cervicocarcinomi causati da altri genotipi, che sono presenti
anche in Italia. L’efficacia della vaccinazione nel prevenire il 70%
dei cervicocarcinomi interesserà la coorte di dodicenni del 2008,
epoca in cui presumibilmente inizierà in tutta Italia l'offerta attiva
del vaccino, e potrà quindi manifestarsi non prima del 2030. Su
quella popolazione, riducendosi la prevalenza della malattia,
diventa ancora più utile la sorveglianza con lo screening, dal
momento che il mutato quadro di prevalenza di malattia ridurrà il
valore predittivo positivo* dello screening stesso.
In ultimo si teme che, al momento della diffusione della
vaccinazione anti HPV, un falso senso di sicurezza indurrà le donne
a partecipare meno di quanto non facciano oggi, ai programmi di
screening. E’ quindi estremamente importante assicurare che un
programma comprensivo di screening, diagnosi e trattamento sia
disponibile per soddisfare i bisogni di cura delle donne .
* Valore PredittivoPpositivo:proporzione di realmente malati tra i positivi al test.
Conclusioni
Al momento attuale, il vaccino anti Human Papillomavirus (HPV)
risulta efficace nel prevenire l’infezione persistente e le lesioni
precancerose, così come le lesioni condilomatose associate ai tipi di
HPV contenuti nel vaccino.
Il tumore del collo dell’utero ha il suo picco di incidenza attorno ai
45 anni mentre gli studi sull’efficacia del vaccino sono stati condotti
su giovani donne di età inferiore ai 26 anni ed il tempo massimo di
osservazione è stato di 5 anni.
11
L’efficacia si riduce nelle donne con precedente infezione da uno dei
genotipi contenuti nel vaccino.
I dati sulla sicurezza sono tranquillizzanti mentre mancano quelli
relativi a possibili effetti teratogeni nelle donne vaccinate durante
la gravidanza, alla durata della protezione e all'eventuale impatto
sull'epidemiologia dei tipi virali circolanti (type replacement).
Dipartimento di Prevenzione
Servizio Epidemiologia e
Prevenzione
Via Mascellaro,1 - 82100 Benevento
0824 308 286-9 Fax 0824 308 302
mail [email protected]
Diffusione interna
E& P
Luglio 2007
12